Как восстановить почки после пиелонефрита
Как предотвратить и вылечить пиелонефрит
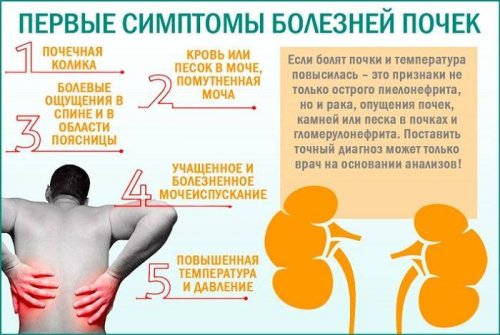
Пиелонефрит — это самое распространённое заболевание почек. В России им страдают около 1 миллиона человек. Болезнь может привести к деформации почек, почечной недостаточности и другим серьёзным осложнениям. Рассказываем, как обнаружить и вылечить этот недуг.
Что это за болезнь?
Инфекция мочевыводящих путей: через них бактерии попадают в почки и вызывают воспаление. Значительно реже микроорганизмы проникают с кровью и лимфой.
В 90% случаев болезнь провоцируют кишечная палочка или бактерия Escherichia Coli. В запущенной стадии пиелонефрит часто сопровождается гнойными выделениями: на этом этапе каждый пятый пациент погибает.
Почему так происходит?
Пиелонефрит может проявиться в любом возрасте: чаще всего паразиты размножаются из-за застоя мочи. Однако недуг в 4 раза чаще поражает женщин из-за особенностей строения их мочеполовых органов. 
Вот ещё несколько факторов риска:
Как распознать симптомы пиелонефрита?
Болезнь может протекать как в острой, так и хронической форме. Вот симптомы острой стадии:
В хронической форме симптомы менее выражены:
Как диагностировать пиелонефрит?
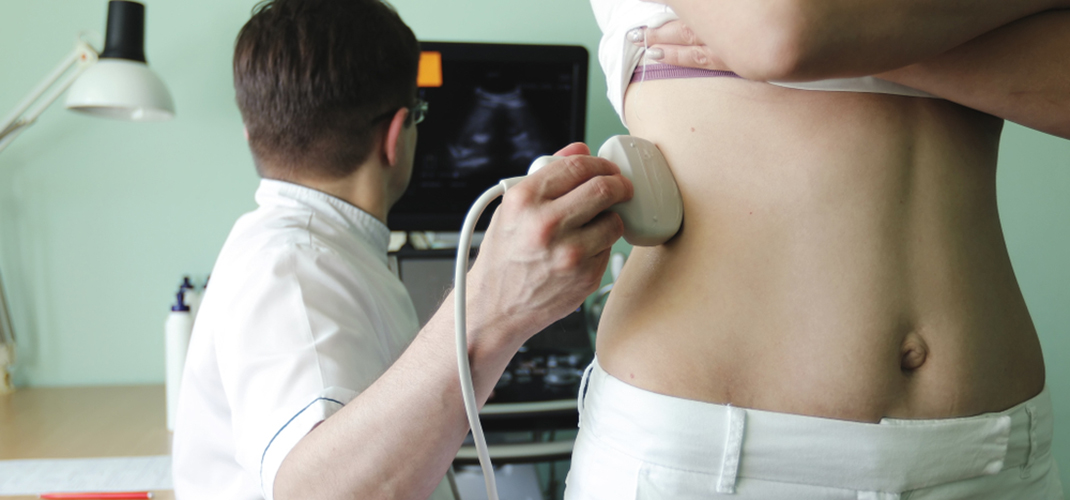
Хронический пиелонефрит часто диагностируют случайно, так как он протекает почти бессимптомно. Чтобы определить степень повреждения почек и причины затруднения оттока мочи, врачи могут назначить дополнительные процедуры:
Как лечат пиелонефрит?
Обычно достаточно антибиотиков. Однако пациентам с запущенными гнойными формами показана операция и дополнительные меры лечения:
Что будет, если не лечить пиелонефрит?
Помимо гнойных выделений, возможны и другие осложнения: заражение крови, некроз, острая почечная недостаточность и даже рубцевание почки.
Есть ли профилактика у пиелонефрита?
Да, вот несколько простых правил:
Узнать больше о диете во время пиелонефрита и о современных методах лечения, можно из сюжета программы «Жить Здорово»
Топ-10 препаратов для лечения почек
Чем лечить почки: уросептики, цитраты и средства при хронической почечной недостаточности.
Содержание
Почки – важнейший парный орган в организме человека. Почки перекачивают кровь, очищая ее от токсинов, поддерживают правильный кислотно-щелочной баланс, реабсорбируют аминокислоты, глюкозу и воду. И это – далеко не полный список функций почек.
Если в работе почек появляются нарушения, возможно развитие заболеваний, которые потом очень непросто лечить. Лечить почки должен врач-нефролог или уролог, который подберет правильную схему терапии после обследования и анализов. Причем к заболеваниям почек нужен комплексный подход: обычно врач назначает несколько препаратов, воздействующих как на причины проблемы, так и на симптоматику, а также восстанавливающих функции почек.
Причины заболевания почек
Чаще болезни почек и мочеполовой системы диагностируют у женщин, нежели у мужчин. Чтобы выбрать лекарство для почек, врач должен учитывать общее состояние пациента, иметь точный диагноз и уровень прогрессирования заболевания.
Существует масса внешних и внутренних причин заболеваний почек. Специалисты выделяют такие группы:
Самые распространенные заболевания почек
Самые популярные препараты для лечения почек
Мы составили список эффективных препаратов для лечения почек. Это уросептики, цитраты и лекарства, назначаемые при хронической почечной недостаточности. Любой из представленных ниже препаратов должен назначать исключительно врач.
Уросептики
Уросептики – это большая группа средств для лечения заболеваний почек. Такие препараты обладают мощным антимикробным и антисептическим эффектом. Обычно их назначают при заболеваниях мочевыделительной системы, вызванных воспалениями.
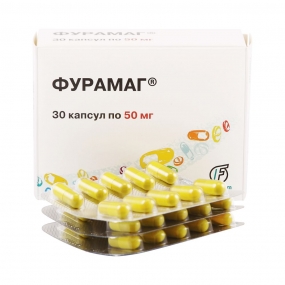
Фурамаг
Урологи часто назначают этот препарат для длительного применения (в том числе и детям). «Фурамаг» эффективен при наличии стрептококка, стафилококка, сальмонеллы, кишечной палочки, шигеллы, клебсиеллы, энтеробактера. Препарат останавливает рост патогенной микрофлоры или полностью ее уничтожает (все зависит от концентрации препарата). Назначают «Фурамаг» практически при всех острых и хронических урогенитальных инфекциях, а также для профилактики перед хирургическими вмешательствами. Показания: острый цистит, уретрит, пиелонефрит, гинекологические инфекции, инфекции кожи и ожоги. Микробная резистентность к препарату развивается медленно, его можно назначать детям от 3 лет, запивать таблетки нужно достаточным количеством воды. Среди побочных эффектов: сыпь на коже, тошнота, головная боль.
Фурамаг
Олайнский ХФЗ, Латвия
Инфекции, вызванные чувствительными к фуразидину микроорганизмами: — урогенитальные инфекции (острые циститы, уретриты, пиелонефриты); — гинекологические инфекции; — инфекции кожи и мягких тканей; — тяжелые инфицированные ожоги; — с профилактической целью при урологических операциях (в т.ч. цистоскопии, катетеризации).
Пиелонефрит (воспаление почек)
Пиелонефрит (воспаление почек) – инфекционно-воспалительный процесс, развивающийся в паренхиме (ткани почки) и чашечно-лоханочной системе.
Пиелонефрит (воспаление почек)
Принципиально пиелонефрит классифицируют на острый и хронический.
Острый пиелонефрит (воспаление почек)
– стремительно развивающееся и угрожающее жизни заболевание. Оно характеризуется нарастающим серозно-гнойным воспалением в почке, приводящим к выраженной интоксикации (отравлению организма инфекционными и прочими токсинами).
При этом пациент чаще всего предъявляет жалобы на боль в поясничной области («невозможно прикоснуться»), лихорадку (до 39 градусов с ознобом), выраженную общую слабость, головную боль, тошноту, рвоту, сухость во рту, вздутие живота. При отсутствии адекватного лечения воспаления почек может развиваться картина инфекционно-токсического шока: падение артериального давления, потеря сознания, тахикардия, бледность кожных покровов.
Основная отличительная черта острого воспаления почек – возможность быстрого прогрессирования с летальным исходом. Причина тому – особенности кровоснабжения. Через почки «проходит» 20-25 процентов циркулирующей крови, поэтому в ситуации, когда почка превращается, по сути, в гнойник существует опасность генерализации воспаления (распространения на весь организм).
Причины острого пиелонефрита
– инфекционный процесс в почке, вызываемый бактериями. Возбудители (чаще кишечная палочка – E.Coli) могут попадать в орган двумя основными способами: из нижних мочевых путей (например, из мочевого пузыря при хроническом цистите) и из крови (например, при наличии где-либо очага инфекции – кариес, тонзиллит, гайморит и т.д.). Однако на «ровном месте» пиелонефрит (воспаление почек) развивается крайне редко. Чаще всего существуют так называемые «предрасполагающие факторы»: мочекаменная болезнь, аномалии развития мочеполовых органов, наличие сужений мочеточников, аденома простаты и др.
При подозрении на острый пиелонефрит больного необходимо немедленно госпитализировать в специализированную клинику.
Хронический пиелонефрит (воспаление почек)
– вялотекущее инфекционно-воспалительное заболевание, характеризующееся поражением ткани (паненхимы) и чашечно-лоханочной системы почки.
В течении данного заболевания можно выделить две фазы. Ремиссия – затихание патологического процесса. Обострение – манифестация яркой клинической, лабораторной и патоморфологической симптоматики.
В основе хронического воспаления почек, как правило, лежат два компонента: нарушение оттока мочи из почек и наличие инфекции мочевыводящих путей.
Причины хронического пиелонефрита
— обычно развивается после острого пиелонефрита. Основные причины хронизации воспаления почек заключаются в следующем:
Хронический пиелонефрит – чрезвычайно распространенное заболевание. У взрослых воспаление почек встречается более чем у 200 человек на тысяч населения. При этом женщины страдают данным заболеванием в 4-5 раз чаще мужчин. Хронический пиелонефрит является самой частой причиной развития хронической почечной недостаточности.
Хроническое воспаление почек вялотекущее, но опасное заболевание. Суть его заключается в том, что по мере развития (периодические активизации и затухания воспаления) происходит постепенное рубцевание ткани почки. В конечном итоге орган полностью замещается рубцовой тканью и перестает выполнять свою функцию.
В фазе ремиссии хронический пиелонефрит может годами протекать без четкой клинической симптоматики. В начальных фазах воспаления почек больные могут периодически отмечать легкое недомогание, повышение температуры тела до субфебрильных значений (до 37,5 градусов), снижение аппетита, повышение утомляемости, слабые тупые боли в поясничной области, бледность кожных покровов. В анализе мочи наблюдается умеренное повышение количества лейкоцитов, бактериурия. При дальнейшем развитии воспаления почек отмечается прогрессирование описанных жалоб. Нарушение функции почек приводит к жажде, сухости во рту, образованию повышенного количества мочи, ночным мочеиспусканиям. В лабораторных анализах снижается плотность мочи. По мере углубления патологического процесса в почках развивается нефрогенная артериальная гипертензия (повышение давления), которая отличается особой «злокачественностью»: высокое диастолическое давление (более 110 мм.рт.ст) и устойчивость к терапии. В финальных стадиях заболевания отмечаются симптомы хронической почечной недостаточности.
Особую опасность имеет так называемый «пиелонефрит беременных». Суть его заключается в том, что увеличенная матка сдавливает мочеточники и нарушается отток мочи. На этом фоне возможно развитие тяжелых форм пиелонефрита, лечение которого весьма затруднительно, так как при беременности большинство антибиотиков противопоказаны. В этой связи у беременных необходим постоянный мониторинг показателей мочи. А при возникновении пиелонефрита (воспаления почек) часто требуется установка внутренних мочеточниковых стентов, осуществляющих отток мочи из почек.
Лечение пиелонефрита
Что главное? Больной должен понимать, что хронический пиелонефрит – «ласковый убийца» почек. И если с ним не бороться – он наверняка приведет вас в отделение гемодиализа. Современные же методы лечения воспаления почек вполне позволяют эффективно предупреждать развитие этого недуга.
Пиелонефрит — симптомы, лечение пиелонефрита у женщин и мужчин
Пиелонефрит — распространенное заболевание мочевыводящей системы, которое одинаково часто встречается у взрослых и детей. Оно может протекать в острой и хронической форме. Диагностику осложняют его скрытое течение и смазанная симптоматика, которую можно приписать простудным заболеваниям, гастриту и циститу.
Пиелонефрит — это воспаление почек, вызываемое бактериями. Процесс может поражать как один, так и сразу оба органа. Заболевание опасно тем, что поражает сразу все структурные отделы почки: лоханки, чашечки и паренхиму. Одновременно бактериальная инфекция вызывает воспаление почечной ткани.
Наиболее часто от такого воспалительного процесса страдают дети до 7 лет, беременные женщины, мужчины в пожилом возрасте.
Пиелонефрит необходимо лечить, так как в запущенной форме он может спровоцировать абсцесс почки, сепсис, бактериальной шок, почечную недостаточность.
Причины и факторы риска
Воспалительный процесс почек возникает, когда инфекция из нижних отделов мочевыводящих путей поднимается вверх и через мочеиспускательный канал проникает в мочевой пузырь, а затем, через мочеточники, — в почки.
Еще один вариант проникновения инфекции — с током крови или лимфы. Она может переноситься к почке даже из отдаленных очагов воспалительного процесса.
Заболевание может возникать в любом возрасте, у представителей обоих полов. К причинам развития пиелонефрита относятся:
Анатомические особенности — важный фактор риска развития воспаления почечной ткани и выводящих канальцев. У женщин мочеиспускательный канал, через который проходит инфекция, короче, чем у мужчин, поэтому у них пиелонефрит выявляют гораздо чаще. Аномалии развития органов мочеиспускательной системы и их нестандартная форма также выступают факторами риска.
У беременных женщин риск развития пиелонефрита повышается в несколько раз из-за снижения иммунитета.
Клиническая картина воспаления почек зависит от того, в какой форме оно протекает. При остром пиелонефрите наблюдаются:
При хроническом пиелонефрите симптомы имеют не такой выраженный характер. Их интенсивность зависит от степени тяжести болезни. Для хронической формы характерны:
При хроническом пиелонефрите чередуются фазы обострения и ремиссии.
Об остром пиелонефрите говорят, если симптоматика сохраняется до трех месяцев. Хронический пиелонефрит длится более трех месяцев.
Для диагностики пиелонефрита проводят такие исследования:
Если нужно исключить анатомические аномалии органов мочевыводящей системы и мочекаменную болезнь, проводят КТ почек.
Схема лечения пиелонефрита зависит от его формы и обычно имеет комплексный характер. Терапия воспаления почек направлена на:
При острой форме назначают такие группы препаратов:
Если выявлено нарушение оттока мочи, устанавливают мочеточниковый катетер, так как в этом случае антибиотики не дадут нужного эффекта.
При хроническом пиелонефрите назначают такие же препараты, как и при остром, но эта форма воспаления лечится гораздо дольше и сложнее поддается коррекции.
Если консервативное лечение не дает результатов, проводят оперативное вмешательство. При невозможности восстановить нормальный ток мочи с помощью катетера устраняют то, что мешает ему. Это могут быть камни в почках, аденома простаты у мужчин.
В первые дни заболевания пациентам рекомендован постельный режим. На время лечения стоит исключить из меню соль, все острое и копченое, пряности и животные жиры. Нужно отказаться от употребления алкоголя и кофе. Важно соблюдать питьевой режим и выпивать не менее 2-2,5 л воды в день.
Воспалительный процесс почек, при несвоевременном или неправильном лечении, может вызывать такие осложнения, как:
Также запущенный пиелонефрит может стать причиной сморщивания почки.
Прогноз и профилактика
Благоприятный прогноз возможен при своевременном обращении к врачу и начале лечения. Симптомы острого воспаления становятся менее выраженными на 3-5 день с момента приема назначенных препаратов. Полное выздоровление наступает на 10-12 день терапии.
Чтобы снизить риск развития воспаления почек, нужно:
Особое внимание уделить профилактике пиелонефрита нужно беременным женщинам, пожилым людям и детям до 7 лет. Именно они находятся в особой группе риска этого заболевания.
Приступ острого пиелонефрита. Как избежать хронизации заболевания?
В холодное время года количество пациентов в широкопрофильных медицинских клиниках заметно возрастает. Ведь за сезоном респираторных вирусных инфекций и респираторных заболеваний, настигающих промочивших ноги или переохладившихся людей, обязательно наступает сезон лечения их осложнений. Многие заболевшие ОРВИ и ОРЗ стараются перенести недомогание на ногах, не удосуживаясь даже записаться на прием к терапевту. К сожалению, для некоторых самолечение оборачивается неприятными последствиями, одним из которых может стать приступ острого пиелонефрита.
Это достаточно распространенное воспалительное заболевание чашечно–лоханочной системы почек, которым можно заболеть в любом возрасте. Из–за особенностей анатомии пиелонефрит у женщин возникает чаще, чем у мужчин. Если своевременно не начать лечение, острое заболевание может нанести существенный вред организму. Поэтому так важно обратить внимание на первые симптомы недомогания.
По каким признакам распознается острый пиелонефрит?
Серьезным поводом для беспокойства является появление тупой, ноющей, опоясывающей или сдавливающей боли в пояснице, распространяющейся в бок, спину или живот. Она может сопровождаться слабостью, головокружением, легким ознобом и потливостью. Уже на этом этапе следует обратиться за консультацией в клинику и пройти диагностику. Если же ничего не предпринимать, симптоматика будет нарастать.
В каждом конкретном случае наблюдается индивидуальный набор симптомов. Так, пиелонефрит у детей может проявляться только значительным ростом температуры, а у некоторых взрослых, при отсутствии типичной «почечной» симптоматики, отмечается, например, смазанное звукопроизношение.
Ощутив первые симптомы острого пиелонефрита, обязательно запишитесь на прием к урологу. Лечение, начатое на ранней стадии, заканчивается выздоровлением. В противном случае оно может перейти в хроническую стадию, характеризуемую частыми обострениями и тяжело поддающуюся терапии.
Что может стать причиной развития острого пиелонефрита?
Главной причиной медики считают ослабление иммунитета — общего и специфического, отвечающего за защиту конкретных органов от воздействия патогенных бактерий. Запустить бактериальное воспаление может обычная простуда, если в ослабленном организме имеются предпосылки для активного размножения патогенной микрофлоры. Кто оказывается в зоне риска?
Как инфекция может проникнуть в почку?
Инфицирование происходит двумя путями.
Чем опасны острый пиелонефрит и его самолечение?
У каждого пациента заболевание протекает по–своему, с разной степенью выраженности симптомов. Достаточно часто больные списывают определенную болезненность в поясничном отделе, общую слабость и повышение температуры на самостоятельно диагностированную «простуду». После принятия традиционных «антипростудных» или же обезболивающих препаратов симптоматика проходит, а воспалительный процесс в почках — нет. Вероятность его хронизации в этом случае значительно возрастает.
Почки не прощают небрежности. При повторных инфицированиях пиелонефрит может осложниться паранефритом, карбункулом или абсцессом почки, сепсисом, бактериальным шоком, острой почечной недостаточностью, которые могут привести к необратимым последствиям. Чтобы избежать серьезных неприятностей и добиться скорейшего выздоровления, необходимо своевременно обратиться к квалифицированному урологу.
Особенности диагностики и лечения острого пиелонефрита
Как правило, специалист может предварительно диагностировать проблему уже на основании жалоб пациента. Но так как лечение будет направлено на подавление патогенных микроорганизмов, диагноз должен быть подтвержден лабораторными анализами крови и мочи.
Обязательным этапом лечения является курс антибактериальной терапии, продолжающийся от 5 дней до 2 недель. Наряду с антибиотиками назначаются и противомикробные фармпрепараты. Терапия заканчивается только после подтверждения отсутствия болезнетворной микрофлоры результатами анализов.
Необходимо добиться регулярного опорожнения мочевого пузыря, чтобы патогенная микрофлора вымывалась из мочеполовой системы. Поэтому больной должен регулярно пить чистую воду, чтобы стимулировать процессы образования и выведения мочи. Объем воды, которую нужно выпивать, укажет уролог, с учетом общего состояния организма. Придется также пересмотреть рацион питания, исключив из него соленую, острую и жареную еду, чтобы снизить риск рецидива.
О воспалении можно судить по увеличенному показателю СОЭ и повышенному числу лейкоцитов. Выявить главного возбудителя позволяет бакпосев мочи. Если его оказывается недостаточно, проводят более сложные специализированные исследования — по Нечипоренко, Зимницкому.