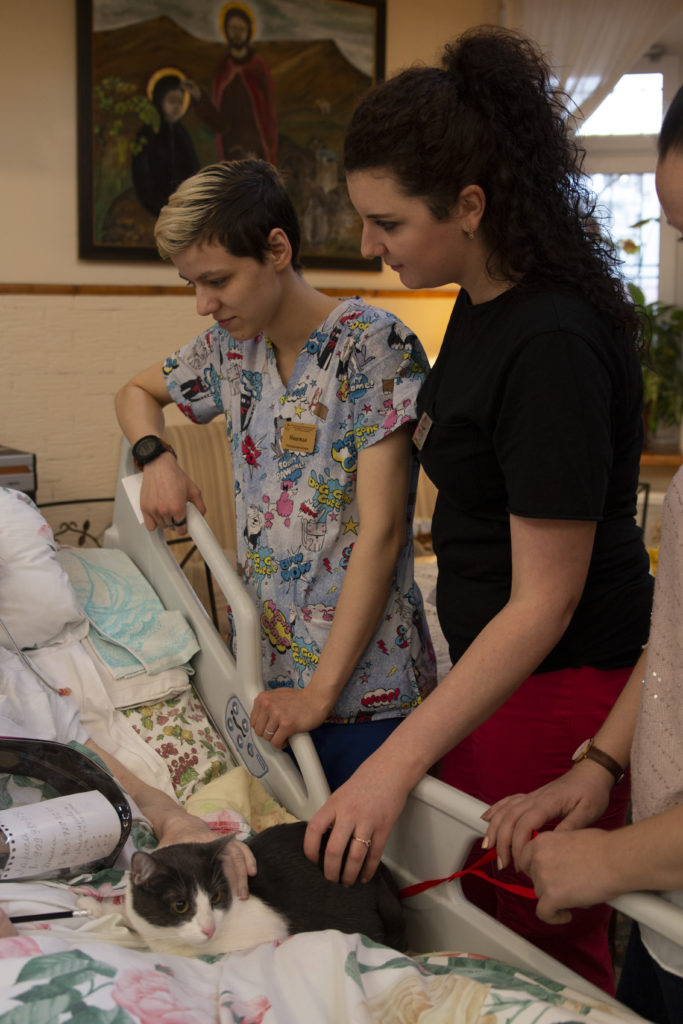Морозова как помочь больному человеку
Уход за человеком в конце жизни
Время чтения: 5 мин.
Очень тяжело знать, что твой близкий уходит. Мы сопереживаем вашей ситуации и желаем вам сил и терпения.
Важно помнить, что последние дни и часы жизни — это время тишины, искренности и самых важных слов. Есть несколько вещей, которые помогут вам сохранить атмосферу спокойствия и любви в доме.
Какие именно, можно узнать в нашей памятке «Уход за человеком в конце жизни». Скачать ее в формате pdf вы можете здесь.
Общие рекомендации
Обязательно общайтесь:
Не забывайте проветривать комнату несколько раз в день, но не допускайте сквозняков. Важно поддерживать оптимальную температуру воздуха, потому что в конце жизни люди могут мерзнуть или сильно потеть. При необходимости используйте увлажнитель воздуха и включайте любимую музыку вашего близкого, имитацию звуков природы: шум моря или пение птиц.
Избегайте резких и громких звуков, яркого света, искусственной тишины (она может давить), суеты в доме.
Ухаживайте за телом больного:
Не вставляйте человеку зубные протезы — они могут причинять дискомфорт.
Последние часы жизни
Изменения, происходящие в последние часы и дни жизни:
Усталость, слабость
В последние дни/часы жизни человек практически перестает самостоятельно двигаться. Поэтому:
Уменьшение потребности в пище и воде
Если ваш близкий перестал есть и пить, не пугайтесь, но знайте, что это может привести к отекам конечностей и сухости слизистых полости рта и глаз.
Большинство людей в конце жизни не испытывают голода и жажды. Это естественный процесс угасания. Тело засыпает.
Попробуйте понять, что из-за отсутствия питания переживаете и страдаете вы, а не больной. Желание накормить — проявление заботы и любви, но сейчас, возможно, вашему близкому этого не нужно. Человек имеет право на самостоятельные решения. Если он сжимает зубы, это говорит о его нежелании есть.
Нарушение глотания
Прекратите прием таблеток и кормление. В последние часы жизни не рекомендуется проводить отсасывание слизи и мокроты из полости рта и трахеи — это может привести к ненужному возбуждению больного. Лучше просто поверните его голову на бок.
Дыхательная недостаточность
Дыхание может стать поверхностным, частым, аритмичным или редким, с протяжным свистящим звуком на выдохе (последним у человека будет выдох, а не вдох). Если дыхание громкое, клокочущее, со свистом, поверьте: сейчас это тревожит вас, а не вашего близкого.
Незадолго до смерти человек дышит лишь верхней частью грудной клетки.
Будьте рядом с больным, держите его за руку, разговаривайте, баюкайте, как ребенка.
Недержание мочи и кала
Своевременно меняйте подгузники, пеленки и постельное белье, следите за интимной гигиеной.
Сразу после смерти наше тело расслабляется, и мы выпускаем остатки мочи и кала. Не пугайтесь. Это физиологический процесс.
Больной не моргает, глаза приоткрыты
Регулярно увлажняйте глаза офтальмологическим гелем или искусственной слезой.
Снижение уровня сознания
Человек может постоянно пребывать в полусне, забытьи, не реагировать на слова или прикосновения. Мы не знаем, что чувствует человек без сознания или в состоянии комы. Исходите из того, что он слышит вас. Поэтому:
Ухудшение речевой функции
Проявите терпение, придумайте систему знаков, с помощью которой вы будете понимать друг друга. Задавайте вопросы, требующие односложного ответа: да, нет.
Терминальный делирий (бред)
Некоторые люди в конце жизни находятся в видимом беспокойном состоянии. Но поверьте, это больше тревожит вас, чем вашего близкого. Больной может не ощущать одышку, удушье и другие симптомы; его стоны, кряхтение и гримасы не всегда являются признаками физической боли.
Находитесь рядом, держите его за руку, разговаривайте с ним.
Боль
Боль не всегда сопровождает умирание. Однако, если врач рекомендует прием сильнодействующих обезболивающих, не бойтесь применять их в конце жизни больного. Они не вызовут привыкания и не будут способствовать приближению смерти, но смогут облегчить состояние вашего близкого.
Редкие, неожиданные симптомы
Ухудшение состояние может произойти внезапно, но все же можно заранее обговорить с вашим близким и его лечащим врачом свои действия в случае, если случилась пневмония, начались судороги, отек легких или отек головного мозга.
При приближении смерти может меняться цвет ногтей, кисти и стопы становятся холоднее, обостряются черты лица. Также на лице может проявиться светлый, белый носогубный треугольник.
Иногда человек не умирает, словно бы ожидая разрешения от близких. Важно отпустить его и дать ему умереть в спокойной обстановке.
Скажите самое важное: Прости меня. Я прощаю тебя. Я люблю тебя. Благодарю тебя. Прощай.
Чтобы лучше понять своего близкого и его потребности в этот период, задайте себе вопросы:
Не забывайте заботиться и о себе в это непростой период. Если вам необходима психологическая помощь, обратитесь на Горячую линию помощи неизлечимо больным людям 8 (800) 700-84-36 (круглосуточно, бесплатно).
Вам может быть интересно:
«Оставьте меня в покое, но не оставляйте меня одного». Если ваш близкий уходит дома — как вы можете ему помочь.
Реанимация. Может ли она помочь? Что надо знать о реанимации и состоянии человека в терминальной стадии болезни, чтобы принять правильное решение в конце жизни близкого.
Духовное завещание: как передать близким свой опыт. О практике написания писем, в которых человек может подытожить свою жизнь, дать напутствие и поделиться уроками с теми, кто останется после его ухода.
Горе ожидания абсолютно естественно. Перевод норвежской статьи о том, что переживания грядущей разлуки с близким, когда он еще жив, но тяжело болен, — нормальное состояние психики.
Как меняется жизнь человека с неизлечимой болезнью, и чем ему можно помочь
16-19 января на Ассамблее «Здоровая Москва» в рамках специальной секции выступили московские специалисты паллиативной помощи: главврач Московского многопрофильного центра паллиативной помощи ДЗМ Татьяна Кравченко, ее заместитель по организации стационарной помощи Светлана Гуркина и руководитель Первого московского хосписа Ариф Ибрагимов. О чем они рассказали?
«Жизнь от ПЭТ-KT до ПЭТ-KT»
Концепция паллиативной помощи – помощи людям с неизлечимыми прогрессирующими заболеваниями, значительно сокращающими жизнь – опирается на понимание того, что тяжелая болезнь поражает далеко не только тело человека. Об этом говорила Светлана Петровна Гуркина.
В обычной жизни люди красивы, следят за собой, сами выбирают, во что одеться, как выглядеть. Когда человек заболевает, он меняется, меняется его облик – и теперь не всегда готов встречаться с друзьями, которые его помнят совсем другим. В больнице он обезличен: у всех одинаковое постельное белье, одинаковый режим, одинаковая еда в тарелке, он теряет индивидуальные черты, становится пациентом.
Когда врач понимает, чего именно лишился его пациент, как себя чувствует, чего боится – ему легче понять, как сделать жизнь пациента лучше, какой бы короткой она ни оказалась.
«Кому вы доверите свою кошку, когда вас не станет?»
«В Америке есть анкета, которую предлагает заполнить в тот момент, когда у пациента обнаруживают неизлечимое заболевание. Там есть вопросы: хотели бы вы, чтоб вам установили гастростому, когда вы перестанете глотать? Если критически изменится ваше состояние, хотели бы вы, чтоб вас перевели на искусственную вентиляцию легких? Если вы потеряете возможность самостоятельно вставать с постели, кому бы вы доверили уход за собой – близкому человеку, нанятой сиделке, медсестре? Это важные вопросы. Если человек честен с собой и отвечает на них, это существенно облегчает принятие медицинских решений как врачам, так и родственниками, снимает с них чувство вины, тревоги, сомнений».
В подобной анкете содержатся и такие вопросы: кому вы доверите уход за домашним питомцем, когда вас не станет? Как бы вы хотели, чтоб проходили ваши похороны? С кем бы вы хотели попрощаться, а кого бы не хотели видеть? Кому бы вы хотели передать значимые для вас вещи?
В России такой практики пока нет. Но специалисты паллиативной помощи ратуют за то, чтобы вести честный разговор с тяжелобольным человеком, отвечать на его вопросы, говорить и с пациентом, и с родственниками.
Часто бывает, что человек просто не знает, что ему осталось жить совсем недолго. Он уже много лет болен онкологией, прошел 20 курсов химиотерапии, операции, лучевую терапию, но все, что может сказать о состоянии и прогнозе, это: «Я знаю, что у меня рак. Врач сказал, что мы сейчас мы прекращаем химиотерапию». Как такой человек сможет распоряжаться своей жизнью?
Стучаться перед входом в палату
Татьяна Владимировна рассказывает, что большинству людей хочется оставаться дома и там получать помощь. В Москве это возможно – этим занимается выездная паллиативная служба. Что может получить пациент на дому?
Выездные службы работают по 12 часов, без выходных, есть и дежурный врач, которого можно вызвать в любое время суток.
Человек может получить паллиативную помощь в стационаре, возможен визит врача в стационар социального учреждения – например, если одинокий пожилой человек оказывается в доме престарелых. В стационаре человек может рассчитывать на:
Кототерапия в Первом московском хосписе. Фото: Анастасия Максименко / Архив фонда «Вера»
В московских хосписах есть технические средства для передвижения пациентов. Специальные удобные коляски для прогулки, даже если человек находится на искусственной вентиляции легких, он не должен лежать в реанимации и смотреть целыми днями в белый потолок: есть портативный аппарат ИВЛ, с которым он может выезжать во двор. Выезжать в коридор или на улицу можно и в кровати. Есть специальные «кровати» для мытья лежачего пациента.
В больнице человек теряет свою индивидуальность. В хосписе и паллиативных отделениях стараются, наоборот, ее учесть: пациентам разрешается приносить свои личные вещи, могут рассмотреть даже вопрос проживания с домашним питомцем. Персонал старается сделать все, чтобы человек мог продолжать заниматься любыми занятиями и, если хочет и есть силы, осваивал новые – например, рукоделие. Одна пожилая женщина, пианистка, могла приезжать на инвалидном кресле в холл хосписа и играть на фортепиано.
Новогодний концерт Полины Осетинской в хосписе. Фото: Николай Олейник / Архив фонда «Вера»
Персонал Центра паллиативной помощи и хосписов соблюдает определенные правила: входит в палату, только постучавшись, спрашивает у пациента разрешения на все манипуляции, объясняет, что с ним собираются делать, обращается к пациенту на «Вы» и по имени-отчеству. И не позволяет себе называть «трупом» человека в глубокой коме, без сознания.
Меню и распорядок дня – должны быть индивидуальными. «Почему неизлечимо больной человек должен давиться тем, что он не любит? Почему он должен просыпаться в 6 утра, если дома привык вставать в 10? Один из важных запросов человека: хочу оставаться красивым.
День красоты в московском хосписе / Архив фонда «Вера»
День красоты и фотосессия в Первом московском хосписе. Фото: Юлия Борисова / Архив фонда «Вера»
Людям нужна духовная поддержка. Венчания в хосписе – это не такая уж редкая история: в обычной жизни люди откладывают это событие, а когда остается жить совсем недолго, решаются.
Венчание в хосписе Бутово. Фото: Надежда Фетисова / Архив фонда «Вера»
Волонтеры фонда помощи хосписам «Вера», координаторы хосписов работают для того, чтобы исполнять мечты, которые человек тоже мог откладывать на потом. Одна паллиативная пациентка мечтала полетать на вертолете. Почему нет? Волонтеры помогли ей организовать такой полет.
Сухая статистика и «Король Лев»
Руководитель Первого московского хосписа Ариф Ибрагимов рассказал о паллиативной и хосписной помощи в Москве «на языке сухих цифр».
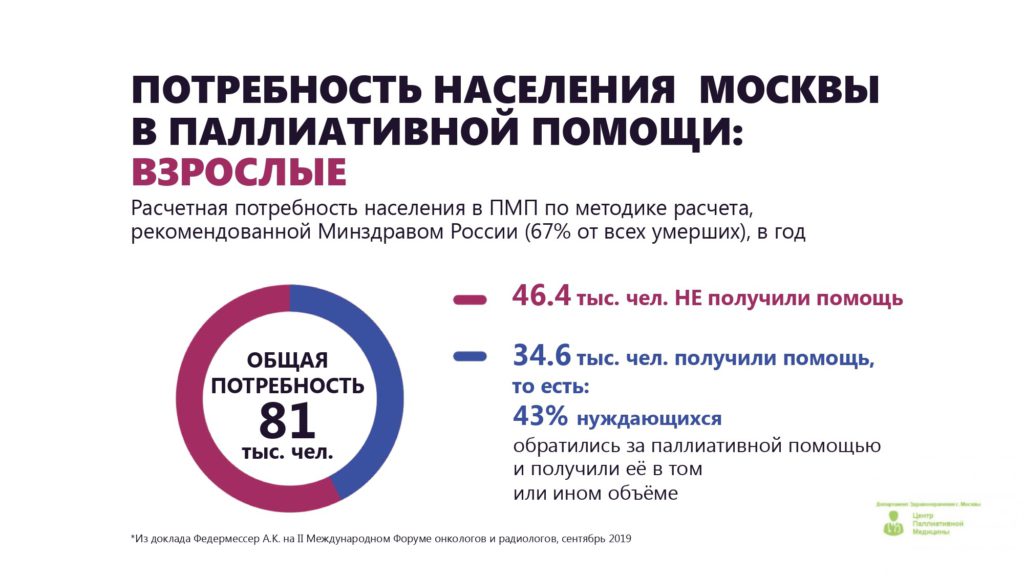
2017-2019 годы стали для паллиативной помощи в России и, в частности, в Москве прорывными, однако это не значит, что развиваться некуда – хотя бы потому, что в 2019 году в столице паллиативную помощь получило менее половины из тех, кто в ней нуждается.
В 2019 году новое определение паллиативной помощи были закреплено законодательно.
Паллиативная помощь – это комплекс мероприятий, включающих медицинские вмешательства, мероприятия психологического характера и уход, осуществляемые в целях улучшения качества жизни неизлечимо больных граждан и направленные на облегчение боли, других тяжелых проявлений заболевания.
В 2017 году заработал единый Координационный центр по оказанию паллиативной помощи в Москве, он хранит реестр всех паллиативных пациентов столицы.
С февраля 2018 года заработала респираторная поддержка на дому: это значит, что человек с проблемами дыхания может получить оборудование на дом. В 2019 году было выдано более 1000 единиц оборудования: оксигенаторы, оборудование для искусственной вентиляции легких, откашливатели, виброжилеты и т.д.
Обучение техникам перемещения пациента / Фотоархив Центра паллиативной помощи
Просмотр старых фильмов в ЦПП /Фотоархив Центра паллиативной помощи
Благодарим отдел обучения Московского многопрофильного центра паллиативной помощи за предоставленные иллюстрации.
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
«Я должен, я справлюсь, я смогу»
Близкие тяжелобольных людей стараются помочь им изо всех сил, забывая об отдыхе и своих потребностях. Постоянное напряжение в условиях болезни близкого постепенно приводит к синдрому эмоционального выгорания.
В 1970-е годы психологи обратили внимание на то, что люди «помогающих» профессий, таких как врач, педагог, психолог, сталкиваются с состоянием эмоционального, умственного, физического утомления и истощения – с синдромом эмоционального выгорания. Сначала человек сильно замотивирован, ему нравится его работа, он многим помогает, но спустя время у него накапливается ощущение хронического стресса, появляется раздражительность, цинизм и усталость. Когда психологи стали изучать это явление, то пришли к выводу, что синдрому эмоционального выгорания подвержены не только люди определенных профессий, но и родители детей, а также родственники, ухаживающие за тяжелобольных людьми.
Синдром эмоционального выгорания возникает тогда, когда наше желание помочь другому становится важнее наших личных интересов и потребностей. Синдром развивается незаметно и вначале напоминает хандру. Человек чувствует, что не может справиться со всеми делами, которые выполнял раньше, теряет к ним интерес. Выгорание происходит по нарастающей и в итоге приводит либо к эмоциональному срыву, либо к клинической депрессии.
Ухаживающие за больным пытаются подавить свои эмоции и симптомы выгорания, не обращать на них внимания, и, как это ни парадоксально, стараются делать еще больше для больного, чтобы подобных чувств и мыслей не возникало. Но если они появились, нужно обязательно подумать, что происходит с организмом.
Риски
Риск эмоционального выгорания возрастает у людей с определенными личностными чертами. В первую очередь это касается «максималистов», которые всегда пытаются сделать все на высшем уровне. Другая особенность, которая может привести к выгоранию, – это «гиперфункция», желание человека все контролировать и брать всю ответственность на себя. Такие люди часто отказываются от помощи внутри семьи, потому что они уверены, что лучше них никто с задачей не справится. Ко всему прочему, ухаживающий человек может находиться в постоянном поиске ситуаций, в которых он что-то недосмотрел, которые вовремя не заметил. Это может быть сама болезнь близкого.
В группу риска входят люди с неадекватной самооценкой, которые либо чрезмерно критично к себе относятся, либо, наоборот, оценивают себя слишком высоко, но при столкновении с реальностью понимают, что переоценили свои силы. Самооценка может быть и лабильной: человек чувствует себя хорошим, если его сегодня похвалили, если поругали – плохим. Не имеет особого значения, сделал это близкий человек или прохожий на улице.
К выгоранию может приводить образ жизни: интенсивный, напряженный ритм или «день сурка», когда каждый день проходит по одному сценарию. Также усугубляет положение постоянное недооценивание своего труда и ощущение ненужности, чрезмерная критика себя.
Обесценить то, что мы сделали, гораздо проще, чем увидеть в своем поступке что-то хорошее. Сверхтребовательность к себе и другим негативно влияет на качество жизни и приводит к истощению.
Возрастает риск эмоционального выгорания и у людей, регулярно испытывающих чувство тревоги. Если кто-то из близких заболевает, тревожность возрастает в разы, поскольку тревога отнимает много сил, человек истощается.
Следующее, о чем важно сказать, – это наличие травмирующих событий и неблагоприятная семейная ситуация. Реакция семьи на болезнь родственника связана с семейной историей и событиями, которые происходили незадолго до болезни. Если совсем недавно члены семьи пережили горе, то это тоже может привести к эмоциональному выгоранию. Ко всему прочему, близкие не всегда понимают, как оказать поддержку друг другу, и что именно для каждого человека воспринимается как помощь.
Не всегда семьи в ответ на травмирующую ситуацию сближаются, вместе решают проблемы и распределяют обязанности. Сложная ситуация в семье, напротив, может увеличить дистанцию, даже если ранее люди общались тесно.
Если каждый из членов семьи переживает травмирующую ситуацию в изоляции, это увеличивает риск выгорания, так как обычно начинается поиск виновного. Это не только вызывает конфликты в семье, но и уводит людей от осознания, что близкому нужна помощь. Люди все больше сосредотачиваются на поиске того, что они или другие члены семьи сделали неправильно, но это не помогает исправить ситуацию.
Еще один фактор, увеличивающий риск выгорания, – это нарушение социальных связей. Люди отказывают себе в общении с другими, особенно если болезнь длительная. Иногда ухаживающим людям приходится уйти с работы, сменить круг общения. В итоге меняются все сферы жизни человека, что приводит к изоляции. Иногда человек говорит: «Я не могу иначе». К сожалению, это часто бывает правдой. Тем не менее, уход в изоляцию – это тоже не выход, так как одиночество истощает человека. Нужно найти время, чтобы по-прежнему общаться с коллегами и друзьями, поддерживать социальные связи.
Неблагоприятное течение болезни увеличивает риск выгорания. Особенно если человек ставил себе нереалистичные цели в отношении родственника, который неизлечимо болен. При столкновении с реальностью, когда человек понимает, что его планы неосуществимы, происходит истощение.
Увеличивает риски и неизвестность прогноза, ведь за ней стоит страх. Когда мы чего-то не знаем, мы начинаем бояться, опасаться, тревожиться. Знание реальной картины, информации о прогнозе, течении заболевания и осложнениях больного помогут примириться с ситуацией. Не нужно строить иллюзий, нужно адаптироваться к ситуации.
Казалось бы, недостаток средств на лечения не связан ни с психологией, ни с эмоциональным состоянием. Однако этот фактор тоже может увеличить риск выгорания у родственников. Если человеку не хватает средств на лечение, он чувствует безысходность, не понимает, что ему делать, чтобы исправить ситуацию.
Таким образом, риск выгорания у родственников, ухаживающих за тяжелобольным, очень высок, потому что сама болезнь для всех членов семьи становится травмирующим событием, а уровень стресса в семье резко возрастает. Кроме того, адаптация к новой ситуации требует от близких эмоциональных вложений. По мере времени, проводимого в стрессе, постепенно развивается истощение. У человека накапливается усталость и раздражительность, что в итоге приводит к эмоциональному выгоранию.
Стадии
Первая стадия выгорания обычно сопровождается словами «я должен/должна». Человек ощущает эмоциональное перенапряжение, потерю интереса к делам, которые раньше были для него важны, но говорит себе о том, что раскисать нельзя – нужно собраться с силами. Почему? Потому что думает, что близкому хуже, чем ему. Организм начинает требовать отдыха. Однако родственники, которые ухаживают за больными, часто не позволяют себе отдыхать и даже не допускают мысли об этом.
Ухаживающий человек постоянно мотивирует себя словами: «Я должен, я справлюсь, я смогу». Это выглядит так, как будто он идет в гору с тяжелой сумкой и думает: «Я не буду делать перерыв, иначе я не успею дойти на вершину горы». Поэтому он идет без остановок, хотя уже стер ноги и совершенно устал. На самом деле перерыв помогает идти быстрее. Отдыхать надо достаточно регулярно, одним днем с усталостью не справиться.
Помимо отдыха, ухаживающие люди игнорируют положительные эмоции. Часто они думают: «Как я могу веселиться? Это предательство». Они отказывают себе пойти в кино или на прогулку, встретиться с друзьями, потому что близкому плохо. Из благих побуждений они пытаются быть максимально ближе к больному. Однако, игнорируя свое состояние, человек истощается и иначе реагирует на просьбы и жалобы больного.
Потребность в участии и помощи абсолютно естественна для каждого. Часто я спрашиваю людей, как бы они поступили: надели в самолете маску сначала на себя или на ребенка. Обычно люди говорят: «Конечно, на ребенка!». Это естественное желание – чтобы близкому было хорошо. Но правда в том, что маску сначала нужно надеть на себя.
Эмоциональное выгорание происходит не за один раз, синдром развивается медленно и постепенно. Один из первых признаков: человек перестает испытывать и негативные, и положительные эмоции, как будто произошла их заморозка. Однако возможен и второй вариант: человек перестает радоваться жизни и испытывает только негативные эмоции.
Чтобы справиться с первой стадией, необходимо научиться чередовать свою деятельность, разнообразить будни, найти время для отдыха. И если после этого вам стало легче, вы стали бодрее разговаривать, улыбаться и усталость отошла, то это хороший знак. Это не значит, что вы справились с выгоранием полностью. Дело в том, что ситуация болезни сопровождается не только стрессами средней интенсивности, но и эмоциональными качелями.
Если прогноз для больного хороший, у родственников появляется надежда, но как только человеку становится плохо, тревога возрастает. Так что если вам удалось отдохнуть и стало легче, нужно помнить о том, что в стрессовой ситуации выгорание может вернуться снова.
Вторая стадия эмоционального выгорания – это деперсонализация. Перенапряжение начинает влиять не только напрямую на ухаживающего человека, но и на его отношения с семьей и с больным. Если организм долго испытывает перенапряжение, то в какой-то момент он говорит: «Я больше не могу». Появляется раздражение, обидчивость, гнев. Родственник может излишне эмоционально говорить с больным или кричать на него. Раздражение сменяется чувством вины, ухаживающий начинает обвинять себя в происходящем. Чувство вины может появиться и у больного. Возможно, в следующий раз больной будет вести себя осторожнее, чтобы не сказать лишнего, и это будет влиять на ухудшение отношений, люди в семье будут вести себя иначе.
Разумеется, человеку требуется отдых, но также на этой стадии необходима психологическая поддержка. Как правило, если человек ухаживает за больным, ему сложно найти время, чтобы обратиться к психологу. Но можно позвонить на круглосуточную горячую линию паллиативной помощи и рассказать о своей проблеме, обсудить свое состояние и способы восстановления ресурсов. Это важно не только для вас, но и для всех членов семьи, особенно для больного, за которым вы ухаживаете.
Третья стадия характеризуется принижением личных достижений. Если на первых двух стадиях человек говорит себе: «Я буду заботиться о близком изо всех сил» и игнорирует усталость и ухудшение отношений с близкими, то на третьей стадии он начинает обвинять себя в том, что он не может помочь близкому, насколько хотел бы, критикует свои действия и других родственников.
Человек может быть недоволен абсолютно всем, при этом, как правило, он уверен, что проблема в окружающих, а не в нем самом. Он чувствует себя плохо, но думает, что на самом деле все в порядке и ничего страшного не происходит – просто близкие почему-то начали вести себя иначе.
С родственником, ухаживающим за больным, происходит деформация. Эмоциональное выгорание влияет не только на его эмоции, но и на когнитивную сферу. Он не может сосредоточиться, часто делает ошибки, у него нарушается память, страдает сон. Либо человек засыпает вечером, но утром он все равно чувствует себя усталым, либо не может заснуть, потому что прокручивает события за день у себя в голове, не может перестать об этом думать.
Помимо сна могут быть и другие физические симптомы, такие как потеря аппетита или наоборот, переедание. Например, человек может есть очень много сладкого, чтобы хоть как-то «растопить печку» и начать двигаться. Также могут обостряться хронические заболевания. Проявление этих симптомов говорит о попытке нашего организма справиться с тем, что происходит. Их игнорирование может привести к тяжелым последствиям.
Если вы заподозрили у себя первую стадию эмоционального выгорания, вам необходимо больше отдыхать и заботиться о себе. Вторая и третья стадия требует помощи психолога. На последней стадии эмоционального выгорания, когда человек теряет интерес к жизни и не может встать с кровати, уже необходима медико-психологическая помощь.
Профилактика
Синдром эмоционального выгорания – это крик нашего организма о помощи. Важно, чтобы профилактика была комплексной, а у вас было время на то, чтобы восстановиться и расслабиться.
Забота о себе и регулярный отдых – важнейшие факторы, которые позволяют избежать перенапряжения и истощения. Проводите выходные дни с удовольствием, не забывайте про ваши увлечения, ведь они нужны, чтобы у вас оставались ресурсы, и вы испытывали положительные эмоции. Помните о том, что забота о себе – это не эгоизм, а ваша базовая потребность.
Постарайтесь избегать эмоциональных качелей или хотя бы уменьшите их амплитуду. Постарайтесь сосредоточиться на настоящем моменте и не строить нереалистичных планов. Если вы будете думать о том, что невозможно реализовать, это может привести к эмоциональному выгоранию.
Также важно научиться понимать и распознавать свои эмоции. В этом вам может помочь психолог. Это позволит повысить стрессоустойчивость, легче справляться с трудностями и восстанавливаться после них.
Принимайте поддержку от других членов семьи. Договоритесь с родственниками о том, как вы можете поддерживать друг друга. Это необходимо не только вам, но и больному человеку, ведь, когда вы ухаживаете в одиночку, вы лишаете его общения с другими людьми.
Научитесь распределять и рассчитывать свои нагрузки обдуманно, учитывая ваши возможности. Чередуйте разные виды деятельности в течение одного дня и наблюдайте за своим состоянием. А также помните о том, что вы не можете быть лучшим во всем, у вас могут быть ошибки. Допустите в своей жизни маленький беспорядок и постарайтесь не критиковать себя за то, что вы сделали что-то не идеально.