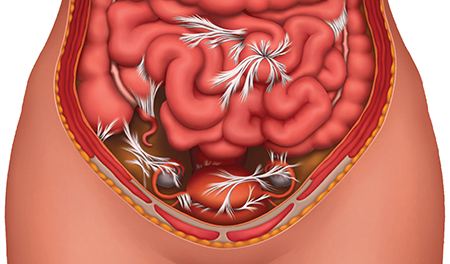
Как выглядят спайки после аппендицита
Кишечные сращения [спайки] с непроходимостью (K56.5)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Кишечные сращения с непроходимостью представляют собой полное прекращение или серьезное нарушение пассажа кишечного содержимого по пищеварительной трубке вследствие образования фиброзных сращений между органами и тканями в брюшной полости.
Примечание 2
В данную подрубрику включены: перитонеальные спайки с кишечной непроходимостью.
Из данной подрубрики исключены:
— брюшинные спайки без непроходимости (K66.0);
— непроходимость двенадцатиперстной кишки (K31.5);
— послеоперационная непроходимость кишечника (K91.3);
— непроходимость, связанная с грыжей (K40-K46);
— врожденные стриктуры или стеноз кишечника (Q41-Q42);
— послеоперационные спайки в малом тазу (N99.4).
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация острой спаечной непроходимости
Вид:
1. Динамическая (частичная).
2. Механическая (полная).
Разновидность:
1. Ранняя спаечная непроходимость.
2. Острая спаечная кишечная непроходимость в брюшной полости.
3. Острая спаечная кишечная непроходимость в грыжевом мешке.
Форма:
1. Обтурационная.
2. Странгуляционная.
Уровень:
1.Тонкокишечная.
2. Толстокишечная.
Стадии:
1. Энтеральная гипертензия (ишемическая).
2. Энтеральная недостаточность (водно-электролитные расстройства).
3. Перитонит (эндотоксикоз).
4. Полиорганная недостаточность.
Этиология и патогенез
— сальниковые спайки образованы тракционными спайками.
В большинстве случаев спайки располагаются между кишечными петлями, кишечными петлями и послеоперационным рубцом. Более редко спайки фиксируют сегменты кишок к париетальной брюшине или другим органам брюшной полости.
3. Динамическая непроходимость кишечника. Обширный спаечный процесс в брюшной полости приводит к замедлению моторно-эвакуаторной функции кишечника.
Эпидемиология
Признак распространенности: Распространено
Соотношение полов(м/ж): 0.9
Пол. Женщины незначительно преобладают. Вероятно это связано с акушерскими, гинекологическими операциями, распространенностью заболеваний органов репродуктивной системы.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Спаечная непроходимость сочетает в себе элементы динамической и механической кишечной непроходимости.
Динамический элемент обусловлен перегрузкой вышележащего сегмента кишки при отсутствии полного перекрытия кишечного просвета и ишемии кишечника.
Механический элемент обусловлен полным перекрытием просвета кишечника и ишемией его стенки.
С учетом того, что непроходимость может быть полной и неполной, манифестировать остро и подостро, чувствительность и специфичность симптомов могут значительно различаться.
Варианты течения
2. Острая обтурационная спаечная непроходимость возникает вследствие перегиба кишечной петли или сдавления ее спайками без вовлечения в процесс брыжейки. Характерное более медленное развитие по сравнению со странгуляционной непроходимостью. Клиническая картина зависит от уровня непроходимости.
Диагностика
Диагностика спаечной кишечной непроходимости основана на:
— наличии в анамнезе спаечной болезни или заболеваний, которые могут привести к ее развитию;
— клинической диагностике;
— визуализации кишечной непроходимости.
1. Рентгенологическое исследование
Признаки спаечной кишечной непроходимости при изучении пассажа водной взвеси бария сульфата по кишечнику:
— появление горизонтальных уровней жидкости при отсутствии арок (симптом «горизонтальных уровней»), которые придают “объемность” изображению (симптом «растянутой пружины»);
— задержка бариевой взвеси в отдельных тонкокишечных петлях;
— симптом “провисания” кишечных петель, проявляющийся опусканием терминальных петель подвздошной кишки в нижние отделы брюшной полости и даже в полость малого таза.
Симптом “горизонтальных уровней” образуют разные контрастные среды, но не как обычно – воздух (арка) – жидкость, а только жидкость. Нижний уровень жидкости состоит из более тяжелой бариевой взвеси, верхний – из жидкости, появившейся в результате экссудации. Уровень жидкости без газа появляется на 2-4 часа раньше, указывая на уже наступившие микроциркуляторные нарушения.
4. УЗИ брюшной полости позволяет выявить не только наличие жидкости, но и диаметр тонкого кишечника, толщину его стенки, маятникообразный характер перистальтики или отсутствие перистальтических движений.
Лабораторная диагностика
3. Кал. Возможно присутствие следов крови (чаще при поражении толстого кишечника).
Дифференциальный диагноз
Спаечную кишечную непроходимость следует дифференцировать со следующими заболеваниями:
— другие виды кишечной непроходимости;
— аппендицит;
— острый холецистит;
— острый панкреатит;
— ишемия кишечника;
— дивертикулит;
— грыжи с явлениями непроходимости;
— опухоли желудочно-кишечного тракта;
— острый инфаркт миокарда;
— пневмония и/или плеврит.
Основными методами дифференциальной диагностики являются методы визуализации.
Осложнения
Лечение
Консервативное лечение
Назначается больным с острой спаечной кишечной непроходимостью, не имеющим признаков перитонита. Первоначальное традиционное консервативное лечение спаечной кишечной непроходимости в течение 1,5-2 часов включает: декомпрессию, инфузию, коррекцию интеркуррентной патологии. Данный вид терапии эффективен приблизительно у 65% пациентов.
Для профилактики последующего рецидива спаечной кишечной непроходимости часто выполняют операции для фиксирования кишечных петель в функционально выгодном положении спайками, образующимися в послеоперационном периоде. К ним относятся:
— шинирование тонкого кишечника;
— пристеночная интестинопликация (операция Нобля );
— трансмезентериальная интестинопликация (операция Чайлдс-Филлипса ).
Лечение спаек после операции
Что происходит с нашим телом во время операций? Сначала ткани разрезают, затем соединяют, и они вынуждены срастаться вновь. Считается, что лапароскопическая операция, которая проводится через несколько небольших разрезов («проколов»), гораздо менее травматична, поскольку поверхность операционного поля существенно меньше, чем при обычной полосной «открытой» операции.
Во время лапароскопии на тонкой оболочке, покрывающей внутреннюю поверхность брюшной стенки, образуются повреждения в местах прохождения инструментов, разрезов или наложения клипс. После удаления инструмента этот участок поврежденной оболочки (она называется серозной) заживает самостоятельно.
Как образуются спайки и рубцы
Однако у наших тканей есть одно естественное не отменяемое свойство – они стремятся защитить наше тело. И иногда выработка так называемых защитных факторов после повреждения происходит усиленно – с запасом.
На практике же это выглядит так: в местах повреждений серозной оболочки усиленно вырабатываются коллагеновые и эластичные волокна и клетки соединительной ткани. Если в это время какой-нибудь внутренний орган (например, петля кишки) прикасается к участку поврежденной серозы, он поневоле вовлекается в этот процесс. Образуется тяж из соединительной ткани, который ведет от стенки внутренних органов к внутренней поверхности брюшной стенки. Это и называется спайкой.
Спайки могут соединять и внутренние органы друг с другом. Каждый из них также покрывает серозная оболочка. Во время операции не исключены ее микро-надрывы. И эти места микротравм также могут впоследствии стать источником формирования спаек между этим органом и органами прилегающими к нему.
Также на участке соприкосновения и заживления тканей после их рассечения или разрыва может образоваться рубец, при котором обычная ткань заменяется более жесткой и неэластичной соединительной. Рубцы могут быть на коже, а могут быть и на внутренних органах.
Чем плохи спайки?
Природа позаботилась о том, чтобы в нашем гармоничном теле органы были укомплектованы и уложены четко и правильно, как в тетрисе. Они занимают все внутреннее пространство и соприкасаются друг с другом подходящими сторонами, как тщательно подогнанный паззл. Если рассматривать все органы отдельно от тела, можно поразиться, сколько же места они занимают и как же умещаются внутри нас! Именно потому, что послеоперационные рубцы и спайки нарушают эту изначальную гармонию, они и влияют на наш организм.
В чем заключается негативное влияние спаек. Они:
Иногда спайка настолько мощная, что может нарушить анатомически правильное положение органа. Все перечисленные причины приводят к другим нарушениям в теле. Причем таки, которые на первый взгляд и не связаны с пострадавшей областью. Спайки и рубцы, возникшие после операций на брюшной полости, могут «отдаваться» болями в различных отделах позвоночника, суставах, приводить к изменению осанки и нарушению положения тела в пространстве, и т.п.
Как лечат спайки
По срокам формирования спаек различают:
Начиная с 30-го дня после операции и далее, в течение нескольких лет, происходит процесс перестройки и формирования рубцов и спаек. Процесс индивидуален, многое зависит от свойств самого организма, его анатомического строения, функционирования внутренних органов.
Врач может заподозрить наличие спаечного процесса в брюшной полости по клиническим данным, сбору анамнеза и по результатам таких исследований, как УЗИ, КТ, колоноскопия. Спаечный процесс в брюшной полости и полости малого таза можно лечить медикаментозно или оперативно. При операции спайки разделяют, но к этому методу стоит прибегать только в крайних случаях, если тяжи настолько толстые и грубые, что сильно нарушают функцию органа, а более лояльное и щадящее лечение не помогает.
Как остеопатия воздействует на спайки
Врач –остеопат способен почувствовать руками, где расположены спайки и куда они ведут, где крепятся и что пережимают. Он также способен ослабить их натяжение за несколько сеансов, может восстановить, уравновесить и сбалансировать поврежденные органы, а значит и восстановить их функцию в полном возможном объеме.
Также в силах врача-остеопата прервать цепи повреждений и болезненных ощущений в, казалось бы, не связанных с прооперированной зоной отделах организма. Ведь наше тело – это целостная система, где все взаимосвязано. Остеопат воздействует на спайку непосредственно, без нарушения целостности тканей организма, а значит, без дополнительного фактора, стимулирующего образование соединительной ткани. Восстанавливая и гармонизируя функцию страдающего органа, организм высвобождает энергию для запуска полного восстановления в возможных индивидуальных условиях для всего организма.
Любое оперативное вмешательство, каким бы минимальным щадящим оно ни было, оставляет после себя множество негативных изменений, травм и стресса, с которыми организм вынужден бороться в одиночку. Что предпримет тело для своего лечения, чем оно пожертвует, как ограничит себя – всегда индивидуально. Но в рамках самосохранения это всегда выражается в потере функции в той или иной степени, а значит, и последующим страданием всего организма с потерей компенсации и затратой гораздо больших сил на обычное функционирование в течение жизни.
Поэтому в случае, если в жизни у вас случались оперативные вмешательства на органах брюшной полости, обратитесь к врачу-остеопату. Неважно, была операция обычной или проводилась щадящим лапароскопическим методом. У любого дискомфорта есть причина, а значит есть возможность ее решить.
Врач-остеопат может использовать пульсовую диагностику определения значимости спайки или рубца на организм. Это значит, что если при надавливании на послеоперационный рубец свойства вашего пульса меняются, то эта зона важна и значима для всего организма, и с этой спайкой или рубцом надо работать.
Спайки и рубцы имеют следующую значимость и распространенность влияния:
Как долго длится остеопатическое лечение
Если пациент перенес оперативное вмешательство, то тактически врач-остеопат будет действовать следующим образом. Спустя 10 дней после операции, когда снимут швы, врач будет послойно работать с самим рубцом, работать с тканями непосредственно вокруг самого рубца и восстанавливать ту самостоятельную подвижность органа, которая не зависит от движения диафрагмы. Этот период работы укладывается в сроки от 10 дней до 3-х месяцев после операции.
Если длительность после операции составляет 3 и более месяцев, тогда врач будет уделять внимание всем окружающим органам и тканям в зоне операции, влиять на подвижность всех внутренних органов в целом и непосредственно на места локализации самих спаек.
Информация подготовлена ведущим специалистом клиники остеопатии и семейной медицины Osteo Poly Clinic Гульянц Марией Александровной, врач-остеопат, мануальный терапевт, хирург-эндоскопист.
Спаечная болезнь – последствия операции, которые могут напомнить о себе спустя десятки лет
Впервые на больничную койку Валерия Федоровича уложил острый аппендицит, когда ему было чуть больше двадцати лет. Спустя еще 20 лет к хирургам запорожец попал с последствиями первой операции – спаечной болезнью и острой кишечной непроходимостью. О том, как хирурги Запорожской областной больницы дважды спасли ему жизнь, мужчина рассказал лично.
Медицинская практика подтверждает, что в 90% случаев первопричиной образования спаек в брюшной полости является предшествующее оперативное вмешательство. Первое место среди них занимает банальная на первый взгляд аппендектомия (удаление аппендицита). Валерий Фёдорович перенес такую операцию более 20-ти лет назад и даже подумать не мог, что через столько лет она «аукнется» столь жизнеугрожающими осложнениями.
Спайки кишечника: причины и последствия
Организм человека устроен так, что все его брюшные органы покрыты пленкой (брюшиной), которая удерживает внутренние органы в правильном положении и обеспечивает их нормальную работу. Когда же в брюшной полости появляется воспалительный процесс, наш организм самостоятельно пытается остановить распространение инфекции. «Ограждаясь» от места воспаления, он выделяет специальное вещество – фибрин, который склеивает между собой листы брюшины. Со временем в этих местах образуются более плотные сращения – спайки.
Причинами их возникновения могут быть травмы живота, побочные эффекты от приема некоторых препаратов или врожденные патологии развития. Но чаще всего спаечная болезнь поражает человека именно после вмешательств. Важно знать, что заболевание может долгое время протекать бессимптомно, или проявится острой болью практически сразу после открытой операции.
Подробнее об опасности спаечной болезни рассказывает Тарас Гавриленко, заведующий отделением хирургии с центром проктологии Запорожской областной больницы, хирург высшей категории: «Спайки в брюшной полости нарушают естественное расположение внутренних органов и кишечника, вызывая тем самым завороты кишечника, спазмы связок и мышц. Чаще всего мы сталкиваемся с одним из самых сложных проявлений спаечной болезни – острой кишечной непроходимостью. В таких случаях пациентам проводится немедленная операция, ведь при оказании несвоевременной медицинской помощи при острой кишечной непроходимости до 90 % пациентов погибает».
Пациент Валерий Федорович с Тарасом Гавриленко, заведующим отделением хирургии с центром проктологии ЗОКБ
Специалисты акцентируют внимание на том, что развитие спаечной болезни – это сугубо индивидуальный процесс и зависит он от собственных защитных функций организма. В случае Валерия Федоровича болезнь проявилась через 20 лет после удаления аппендицита, и повторно – спустя 7 лет после устранения кишечной непроходимости.
При оказании несвоевременной помощи при острой кишечной непроходимости до 90 % пациентов погибает
Сейчас Валерий Федорович восстанавливается уже после второй операции по поводу спаек в Запорожской областной больнице. Когда у мужчины снова начались проблемы, симптомы были схожими, и он уже самостоятельно приехал в областную больницу: «Спустя две недели я чувствую себя хорошо и готовлюсь к выписке – хирургам ЗОКБ снова удалось спасти мне жизнь. Спасибо им за оперативность: в моем состоянии было очень важно, что в больнице в шаговой доступности есть все обследования от анализов до УЗИ и КТ. Крайне важно, что в больнице есть приемное отделение, где меня осмотрели различные специалисты узкого профиля, быстро поставили диагноз и в экстренном порядке отправили в операционную, где уже ждала команда высококлассных хирургов».
Пациент чувствует себя отлично перед выпиской и планирует скорее вернуться к любимой работе
Радостный и улыбчивый мужчина не хочет и вспоминать, каким было ее состояние до операции. Он рассказывает о планах, мечтает скорее вернуться на работу: Валерий Федорович работает инструктором служебного собаководства на одном из предприятий Запорожья, дрессирует собак. Он с такой любовью и теплотой отзывается о своих подопечных, говорит, что его работа давно превратилась в хобби и общение с животными приносит ему удовольствие. Пациент признается, что слишком любит свою жизнь, чтобы уступать в борьбе со спаечной болезнью.

Хирургическое лечение спаечной болезни лапароскопическим доступом (спайки брюшной полости и малого таза)
Тактика хирургического лечения спаечной болезни подбирается индивидуально и зависит от локализации спаек, стадии развития болезни и наличия осложнений – острой кишечной непроходимости, а также сопутствующих заболеваний.
При развитии осложнений – острой кишечной непроходимости, пациент обязательно госпитализируется в хирургический стационар и при отсутствии странгуляции (нарушения кровоснабжения участка кишки) лечение необходимо начинать с консервативной терапии. Как правило, это лечение включает голод, инфузионную и спазмолитическую терапию, выполнение сифонных клизм и новокаиновых блокад.
Цель такого лечения – снять боль, уменьшить активность перистальтики, очистить просвет кишки. В большинстве случаев удается купировать атаку острой спаечной кишечной непроходимости и выписать пациента на 2-3 сутки для планового оперативного лечения. Если в течение суток явления острой кишечной непроходимости не стихают, то показано экстренное оперативное вмешательство – лапаротомия или лапароскопия и ликвидация непроходимости. Доступ определяется видом непроходимости и запущенности заболевания, а также временем прошедшим после предыдущей операции.
Хирургическое лечение спаечной болезни
Операция по разделению спаек брюшной полости обязательно должна проводиться хирургом с большим опытом подобных операций, как открытым, так и лапароскопическим методами.
В холодном периоде необходимость проведения операции определяется количеством предшествующих атак непроходимости, количеством перенесенных операций и качеством жизни пациента. При частых приступах острой кишечной непроходимости, неоднократных госпитализаций в стационар и снижении качества жизни, безусловно показано оперативное вмешательство, направленное на рассечение спаек и профилактику их повторного образования. Оптимальным доступом в такой ситуации является лапароскопия.
Преимущество лапароскопического метода заключается в том, что такое оперативное вмешательство проводится через несколько проколов, в брюшную полость вводится углекислый газ (он в отличие от воздуха при открытых операциях, не высушивает брюшину), промывание брюшной полости проводится теплым стерильным раствором Рингера, а не салфетками, травмирующими мезотелий на кишке. При лапароскопии захват органов проводится атравматичными тонкими 5 мм инструментами, без использования ранорасширителей и жестких зажимов.
Лапароскопическим доступом проводить операцию по поводу спаек брюшной полости значительно сложнее, чем открыто лапаротомно, но эффект от вмешательства в несколько раз выше.
Я выполняю подобные операции лапароскопическим доступом с 1993 года и в настоящее время обладаю опытом более 900 лапароскопий при различной форме спаечной болезни органов брюшной полости и малого таза.
Описание хода операции
Видео из операционной. Лапароскопическая цистаднексэктомия при выраженном спаечном процессе
При лапароскопии очень важно безопасно ввести первый троакар. В этом помогает проведение предоперационного ультразвукового исследования с обнаружением, так называемого «акустического» окна – ультразвуковое сканирование брюшной полости в разных положениях тела пациента позволяет определить места фиксации кишечных петель к брюшной стенке и выявить свободный участок от спаек. Именно в этом месте оптимально устанавливать первый троакар для оптики. Его необходимо вводить по методике Хассана, с предварительным вскрытием брюшины под контролем глаза. Далее уже под контролем зрения вводятся последующие рабочие 5 мм троакары.
Суть лапароскопической операции заключается в ревизии органов брюшной полости и последовательном пересечении всех обнаруженных спаек. Обычно, на первом этапе, я рассекаю спайки между сальником и брюшной стенкой или кишкой и брюшной стенкой, освобождая пространство для хирургического маневра. Участок сальника оптимально пересекать аппаратом Liga Sure (Швейцария), который позволяет заваривать все сосуды в толще сальника и проводить бескровное его рассечение. Спайки между петлями кишки или между кишкой и брюшной стенкой я всегда рассекаю «холодным» способом 5 мм острыми ножницами, без использования электрохирургии. Так как, основным осложнением, встречающимся при этой операции, является повреждение стенки кишки электрическим током. Причем перфорация кишки может наступать на 2-3 сутки после операции и вызвать острый перитонит. В случае очень плотных рубцовых спаек между петлей кишки и передней брюшной стенкой, я провожу диссекцию тканей над париетальной брюшиной, оставляя ее участок на стенке кишки, тем самым профилактируя механическое повреждение стенки полого органа. На следующем этапе необходимо обязательно просмотреть всю тонкую кишку от илеоцекального угла до связки Трейца и восстановить проходимость кишки на всем ее протяжении. Не выполнения этого приема является самой частой ошибкой хирургов и сводит на нет все оперативное вмешательство. Так как, в этой ситуации часть спаек остается не пересеченными и эффекта от операции не будет.
Посмотреть видео операций при спайках брюшной полости в исполнении профессора Вы можете на сайте «Видео операций лучших хирургов мира».
Пациенты со спаечной болезнью, как правило, переносят несколько лапаротомий и, вследствие этого, имеют послеоперационную вентральную грыжу. Наличие у пациента грыжи, делает операцию более сложной для хирурга. В такой ситуации требуется одновременно устранить выявленный дефект. Лапароскопический доступ позволяет устранить послеоперационную грыжу любого размера. При грыжах небольших размеров (до 2 см) и при хорошем состоянии соединительной ткани, проводится ушивание дефекта апоневроза. При грыжах большего размера, выполняется пластика с обязательным применением специального синтетического импланта, который я размещаю в области дефекта брюшной стенки разными способами, что позволяет обеспечивать отличный результат для каждого пациента. Процент развития рецидива снижается в 3-4 раза и приближается к нулю. На протяжении нескольких недель протез прорастает соединительной тканью, образуя единый анатомический комплекс, надежно закрывающий дефект брюшной стенки. Современные имплантанты изготавливаются из сверхпрочного материала, а благодаря своим характеристикам эти конструкции невосприимчивы к инфекциям. Спустя некоторое время после операции отличить протез от ткани брюшины становится невозможным.
В конце операции я использую современные противоспаечные барьеры, которые минимизируют выпадение фибрина (белка, способствующего свертываемости) в области вмешательства и в несколько раз снижают вероятность развития рецидива спаечной болезни. Барьеры располагаются между органами и препятствуют прилипанию и сращениям. Эти материалы в течение 7–10 дней самостоятельно бесследно рассасываются в брюшной полости. Не стоит забывать, что это обязательный компонент хирургического лечения. В современной хирургии, без использования противоспаечных барьеров не надо брать пациентов на плановое вмешательство по поводу спаечной болезни брюшной полости и малого таза.
Собственно, лапароскопический доступ является сегодня «золотым стандартом» в лечении спаечной болезни. Малоинвазивность, использование противоспаечных барьеров, отличный косметический результат — основные достоинства метода.
Послеоперационный период
Благодаря лапароскопическому доступу реабилитационный период после операции значительно сокращен, срок пребывания в клинике составляет от 2 до 4 дней. Однако уже в первые сутки пациент может ходить, ему разрешается принимать жидкую пищу. И хотя восстановительный период зависит от множества факторов, пациент, как правило, через неделю может возвратиться к привычному образу жизни. Нужно учесть, что при одновременной коррекции послеоперационной грыжи, после проведенной операции больной должен носить специальный бандаж, который мы подбираем индивидуально для каждого пациента. Также от пациента требуется неукоснительное соблюдение рекомендаций по питанию и разумной физической активности.
Прогноз
Безусловно, спаечная болезнь органов брюшной полости снижает физическую активность пациента, что не может не отразиться на его качестве жизни. При развитии острой спаечной кишечной непроходимости послеоперационная летальность составляет более 10% случаев.
Однако при своевременной выполненной операции в «холодном» периоде прогноз более чем удовлетворительный. В большинстве случаев удается достичь полного выздоровления и ремиссии спаечной болезни на долгие годы. Использование современных технологий и инновационных противоспаечных барьеров, а также опыт хирургов гарантируют хороший результат.