Как выглядит воспаление параанальных желез
Цервицит
Статья проверена врачом-акушером-гинекологом высшей категории Лисичкиной Е.Г., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
В Клиническом госпитале на Яузе можно пройти гинекологическое обследование (все анализы, кольпоскопию) для раннего выявления и лечения цервицита (воспаления шейки матки) и иных заболеваний женской половой системы. Своевременная комплексная общая и местная фармакотерапия позволяет справиться с заболеванием и не допустить осложнений.
О том, что такое цервицит, его симптомах и лечении можно прочитать в данной статье.
Цервицит — это воспаление шейки матки, которое возникает при проникновении микроорганизмов из влагалища, либо из-за механического или химического воздействия.
Причиной цервицита могут стать:
Чаще всего цервицит развивается на фоне других хронических воспалительных процессов в женской половой системе – кольпитов (воспаления влагалища), бартолинита (воспаления бартолиновых желёз в преддверии влагалища).
На фоне климакса возможны атрофические изменения в женских половых органах, в том числе развитие атрофического цервицита.
Виды цервицита
Симптомы цервицита
Признаки острого цервицита и обострения хронического:
В целом симптоматика варьирует в зависимости от возбудителя заболевания.
Цервицит может протекать бессимптомно или иметь смазанные признаки. В таком случае узнать о развитии болезни можно только во время осмотра гинеколога. Запишитесь на прием к врачу, чтобы выявить скрытые патологии и вернуть женское здоровье.
Осложнения цервицита
Эрозия шейки матки
Отсутствие лечения и переход заболевания в хроническую стадию способствует возникновению и развитию на воспалённой слизистой участков эрозии шейки матки – разрушения эпителиального слоя, утолщению слизистой. Эрозия – частое осложнение цервицита.
Эктопия шейки матки
Если разрушения целостности слизистой оболочки нет, а есть смещение слизистой, типичной для цервикального (внутришеечного) канала шейки матки, в область влагалищной её части, говорят об эктопии слизистой. Это не осложнение цервицита, а физиологическая особенность, не требующая лечения. Но на фоне эктопии шейки матки возможно развитие цервицита. Равно, как и на фоне хронического цервицита, возможно изменение клеток эпителия, замена многослойного плоского эпителия влагалищной части шейки матки на цилиндрический и формирование эктопии.
Кисты, полипы, атрофия
Воспалительные изменения на слизистой шейки матки могут приводить к формированию кист в этой области, полипов, атрофических изменений.
Восходящая инфекция
Распространение инфекционного процесса на матку и придатки может вызывать развитие эндометрита (воспаления внутренней оболочки матки), сальпингоофорита (воспаление яичников и маточных труб).
Бесплодие
Цервицит может стать причиной развития бесплодия (проблем с зачатием, невынашивания беременности).
Осложнения беременности
Хронический цервицит при беременности может стать причиной невынашивания беременности, внутриутробного инфицирования плода и нарушения его развития, преждевременных родов. А после родов повышает риск гнойно-воспалительных осложнений у женщин. Своевременное полное обследование при подготовке к беременности и на ранних её сроках, своевременная санация шейки матки сводит к минимуму риск подобных осложнений.
Чтобы остановить прогрессирование заболевания и не допустить осложнений, важно вовремя обратиться к специалисту.
Цервицит крайне редко бывает изолированным. В подавляющем большинстве случаев он сопровождается выворотом шейки матки, бартолинитом, эрозией, вульвинитом и другими патологиями репродуктивной системы. Запишитесь на прием к врачу клиники на Яузе. Получите точную диагностику и эффективное лечение цервицита и всех сопутствующих проблем.
Диагностика цервицита в Клиническом госпитале на Яузе
Гинекологи Клинического госпиталя на Яузе диагностируют цервицит после осмотра, на основе анамнеза, результатов кольпоскопии, лабораторных исследований (микроскопии мазка, бактериологического посева на микрофлору и чувствительность к антибиотикам, ПЦР и др.).
При осмотре при цервиците может присутствовать гиперемия (покраснение) слизистой, её отёчность, воспалительные выделения, эктопия. Детально изучить состояние слизистой, отследить динамику в процессе лечения позволяет кольпоскопия.
При остром цервиците в цитограмме мазка из цервикального канала и соскоба с шейки матки обнаруживается большое количество лейкоцитов, лимфоцитов, клеток изменённого эпителия. При этом важно не пропустить предраковые изменения клеток, особенно, если при ПЦР диагностике выявлены онкогенные штаммы вируса папилломы (ВПЧ).
ПЦР поможет выявить и другие опасные инфекции (вирус герпеса, хламидии, микоплазмы и др.) по генетическому материалу их возбудителей.
Лечение цервицита в Клиническом госпитале на Яузе
Специалисты Клинического госпиталя на Яузе проводят комплексное лечение цервицита (воспаления шейки матки) и сопутствующих патологических процессов.
Консервативное.
При остром цервиците врач назначает пациентке лечение антибактериальными препаратами с учётом чувствительности выявленного возбудителя заболевания к антибиотикам, либо противовирусную терапию, а также противовоспалительные препараты.
Проводится как общая фармакотерапия, так и местное лечение цервицита – свечи с антибактериальными, противогрибковыми и другими средствами.
Если выявлена инфекционная природа заболевания, лечение цервицита у женщин необходимо проводить одновременно с лечением её полового партнера. Через 2-3 недели после окончания курса лечения цервицита проводится контрольное обследование по лабораторным анализам.
Хирургическое.
Если одной из причин хронического цервицита является рубцовая деформация шейки матки, после купирования воспаления, устранения инфекции женщине может быть проведена хирургическая (лазерная или радиоволновая) коррекция.
Цервицит — это заболевание, которого можно избежать, соблюдая простые правила профилактики. Записывайтесь на консультацию к гинекологу клиники на Яузе. Во время приема вы получите исчерпывающую информацию о профилактике цервицита и других болезней мочеполовой системы.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Как выглядит воспаление параанальных желез
Лямблии — паразиты, которые чаще всего поражают детей дошкольного и младшего школьного возраста и людей, которые за ними ухаживают. Это вызывает заболевание желудочно-кишечного тракта. Инфекцию лямблий лучше не недооценивать, так как это может привести к обезвоживанию и истощению организма.
Что такое лямблии
Лямблии (лат. Giardia lamblia) — простейшие, вызывающие лямблиоз — одно из самых распространенных паразитарных заболеваний. Лямблиоз — заболевание, которое встречается у людей любого возраста. Однако нет сомнений в том, что чаще всего он поражает детей дошкольного и школьного возраста. Паразит может располагаться в различных частях нашего тела.
Однако обычно он выбирает такие места, как:
Нашествие этого простейшего не редкость. По оценкам, у 3–5% людей есть лямблии.
Симптомы лямблиоза
Лямблиоз сложно диагностировать. Чаще всего заболевание протекает бессимптомно. Подсчитано, что любые симптомы, сопровождающие заболевание, поражают только 10% пациентов. Однако они настолько нехарактерны, что немногие пациенты способны заподозрить, что в их организме появился паразит.
Лямблии вызывают следующие симптомы:
Реже встречаются лихорадка, зудящая сыпь, прыщи и высокое кровяное давление. Дети, зараженные лямблиями (особенно те, кто раньше не любил сладкое), могут иметь аппетит к шоколаду и другим сладостям.
Симптомы инфекции лямблий появляются в течение месяца после попадания паразита в организм и длятся около недели, но также могут быть хроническими. Это приводит к появлению жидкого стула, газов с характерным запахом серы, а со временем также к потере веса, головным болям, нарушению всасывания питательных веществ и задержке роста у ребенка.
Некоторые заболевания также могут указывать на инфицирование лямблиями:
Пути заражения
Лямблии относятся к паразитам семейства жгутиковых. У него 4 пары жгутиков, благодаря которым он может перемещаться. Они также имеют присоску, которая обеспечивает хорошее прилегание к слизистой оболочке желудочно-кишечного тракта.
Источником заражения лямблий является человек. Однако идентичные паразиты также были обнаружены в пищеварительном тракте животных, включая собак, кошек и бобров, поэтому они также могут быть источником инфекции. Кисты лямблий несут ответственность за распространение болезни. Они наиболее заразны вовремя и сразу после выведения из организма. Передача происходит при приеме внутрь.
Лямблии очень быстро размножаются и, что главное, могут долго выживать, особенно в воде. В озере с температурой 18 °C лямблии могут выжить до 3 месяцев.
Лечение лямблиоза
Диагноз ставится на основании исследования кала. Чтобы результат теста был максимально достоверным, образцы следует собирать в течение 10 дней. Бывает, что необходимы и дополнительные серологические тесты.
Лямблии лечат противопаразитарными и протозойными препаратами. Наиболее распространены: метронидазол, тинидазол и альбендазол. Детям фуразолидон можно давать в сиропе. Лечение инфекции лямблий длится, в зависимости от препарата, от 3 до 21 дня.
Лечение лямблий — не самое простое. В случае с заболевшим ребенком вполне вероятно, что его родители тоже заразятся лямблиями. Тогда следует помнить, что любое лечение должно охватывать всю семью.
Заболевание нельзя недооценивать, поскольку его последствия могут быть очень серьезными, особенно у детей. Отсутствие лечения лямблий может привести к значительному обезвоживанию и истощению организма, связанному с сильной потерей веса.
Профилактика заражения лямблиями
Чтобы избежать лямблий, в первую очередь следует соблюдать основы личной гигиены. Необходимо часто мыть руки с мылом или антибактериальной жидкостью, особенно после посещения общественного туалета или контакта с животным. Это касается как взрослых, так и детей. Родители играют важную роль в формировании у детей здоровых привычек. Их задача — следить за тем, чтобы малыши не засовывали руки в рот или тщательно мыли их перед едой.
Кроме того, в случае лямблий в первую очередь необходимо избегать употребления воды из подозрительных и не питьевых источников. При купании в озере или реке стоит обратить особое внимание на то, чтобы вода не попала в рот. В свою очередь, после купания тщательно вымойте тело с мылом. Также нельзя есть немытые фрукты и овощи.
Что такое воспаление языка, его причины, симптомы и лечение
Мы привыкли, что к стоматологу нужно ходить, если есть проблемы с зубами или деснами. А что делать, если у Вас воспаление языка или глоссит? Стоматологи выделяют более 10 видов и подвидов инфекции. Инфекция может быть вызвана и грибком и бактериями. Вирусная инфекция встречается реже. Воспаление может быть вызвано недостатком определенных витаминов и минералов, гормональных изменений. Причин для болезни много, поэтому важно выявить, что именно вызвало воспалительный процесс.
Причины глоссита
Самые распространенные виды глоссита
Наиболее часто в стоматологической практике встречаются:
Абсцесс языка – это появление в языке гнойника. Гнойник может быть поверхностным, под слизистой оболочки, а может быть и в толще языка. Гнойники в толще языка помимо боли в языке могут вызывать нарушение общего состояния. У человека поднимается температура, болит голова, появляется слабость. Чаще возникает по причине травмы языка.
Симптомы глоссита
Профилактика глоссита – качественная гигиена полости рта и никаких вредных привычек. Важно проходить своевременно профилактические осмотры а также полноценно питаться. Все эти факторы активно способствуют развитию болезни и приносят ряд проблем.
Лечение глоссита
Поставить точный диагноз и выявить причину заболевания должен специалист. Если Вы подозреваете, что у Вас глоссит, и все симптомы указывают на это, обратитесь в стоматологическую клинику. Только так можно составить правильный план лечения и оказать своевременную помощь. Довольно часто в таких случаях врачи прописывают антибиотики, противовоспалительные препараты и полоскание рта специальными антисептическими растворами. В запущенной стадии глоссит лечится хирургическим путем. Глубокие абсцессы необходимо вскрывать в челюстно-лицевом отделении. Принимать лекарства без рекомендации врача ни в коем случае нельзя.
Вылечить глоссит, кариес или любые другие болезни полости рта можно прямо во сне. Центр Семейной Стоматологии «Медэксперт» проводит лечение зубов под медикаментозной седацией. Благодаря такому подходу пациент погружается в здоровый сон, перестает чувствовать боль и дискомфорт, при этом жизненно-важные функции организма сохраняются неизменными. Седация широко применяется в детской стоматологии и даже помогает бороться с дентофобией. Лечение зубов может быть комфортным и безболезненными – проверено на себе.
Как выглядит воспаление параанальных желез
В последнее время в челюстно-лицевой хирургии одной из самых популярных актуальных тем является тема заболеваний слюнных желёз. На международных конференциях широко представлены темы особенностей анатомического строения, функциональных заболеваний слюнных желёз, так как в последнее десятилетие получила подтверждение гипотеза об инкреторной функции больших слюнных желез, что ставит их в ряд органов, оказывающих регуляторное действие на различные функции организма: процессы физиологической регенерации, эритропоэз, минеральный обмен и встречается во всех возрастных группах [1–4].
При изучении частоты и причин обращаемости людей разного возраста в амбулаторные и стоматологические подразделения стационарных лечебно-профилактических учреждений была использована классификация заболеваний СЖ В.Н. Матиной (2007) [5, 6].
Цель работы – обзор научной литературы о причинах нарушения секреции слюнных желез и методах их лечения.
Заболевания слюнных желез достаточно широко распространены и требуют особого внимания как со стороны врачей стоматологов, так и со стороны врачей других профилей.
Разберемся с основными симптомами и понятиями.
Сиалоаденит – это инфекционное заболевание, возникающее вследствие попадания в слюнные железы патогенных микроорганизмов
По частоте возникновения преобладают воспалительные процессы. По данным исследований Rauch, на 100 случаев воспаления приходится 10 случаев сиалоза, 5 случаев слюнного камня, 1 случай опухоли слюнной железы.
— разнообразные бактериальные инфекции – стафилококковая, пневмококковая, стрептококковая, туберкулез и сифилис;
— вирусы – в частности, цитомегаловирус человека, вирус гриппа и эпидемического паротита («свинки»);
— актиномикоз – распространенная грибковая инфекция;
— болезнь кошачьих царапин – появляется вследствие укусов и царапин кошек;
— онкологические заболевания также могут стать причиной вторичного сиалоаденита [7, 8].
Слюнотечение (гиперсаливация) – это повышенное выделение слюны, зачастую с истечением ее из ротовой полости на подбородок.
Развивается в результате большого количества разнообразных заболеваний и состояний как при повышенном, так и при нормальном объеме вырабатываемой слюны.
1. Изменения со стороны полости рта:
– стоматит (воспаление слизистой оболочки полости рта);
– гингивит (воспаление десен);
– сиалоаденит (вирусное воспаление ткани слюнных желез).
2. Заболевания органов пищеварения.
– Сужение пищевода (например, после его воспаления или химического ожога).
– Гастрит (воспаление слизистой оболочки желудка):
— с повышенной секрецией (выработкой) желудочного сока;
— с пониженной секрецией желудочного сока.
– Язва (глубокий дефект) желудка.
– Язва двенадцатиперстной кишки.
– Острый панкреатит (воспаление поджелудочной железы, длящееся менее 6 месяцев).
– Хронический панкреатит (воспаление поджелудочной железы, длящееся более 6 месяцев).
3. Заболевания нервной системы:
– инсульт (гибель участка головного мозга);
– болезнь Паркинсона (медленно прогрессирующий неврологический синдром, характеризующийся повышением тонуса мышц, их дрожанием и ограничением движений);
– опухоли головного мозга;
– бульбарный паралич (поражение IX, X, XII пар черепных нервов в продолговатом мозге);
– ваготония (повышение тонуса парасимпатической нервной системы – части вегетативной нервной системы, нервные узлы которой расположены в органах или недалеко от них);
– воспаление тройничного нерва (пятая пара черепно-мозговых нервов);
– воспаление лицевого нерва (седьмая пара черепно-мозговых нервов);
– психозы (болезненное расстройство психики, проявляющееся нарушенным восприятием реального мира);
– некоторые формы шизофрении (тяжелое психическое расстройство, влияющее на многие функции сознания и поведения);
– неврозы (обратимые (то есть способные к излечению) психические нарушения);
– олигофрения (врожденное) слабоумие, то есть недоразвитие умственной деятельности);
– идиотия (самая глубокая степень олигофрении, характеризующаяся почти полным отсутствием речи и мышления);
– кретинизм (заболевание, характеризующееся задержкой физического и психического развития вследствие снижения выработки гормонов щитовидной железы).
– Бешенство (острое инфекционное вирусное заболевание, поражающее центральную нервную систему).
– Глистные инвазии (внедрение в организм плоских или круглых червей).
– Недостаточность никотиновой кислоты (заболевание, развившееся вследствие дефицита никотиновой кислоты, то есть витамина РР, содержащегося в ржаном хлебе, мясных продуктах, фасоли, гречке, ананасах, грибах).
– Отравление различными химическими веществами при их попадании в организм с вдыхаемым воздухом, проглатывании с пищей или водой, а также через кожу: ртутью, йодом, бромом, хлором, медью, оловом [9, 10, 11, 12].
4. Воздействие некоторых лекарственных препаратов:
– М-холиномиметиков (группа препаратов, возбуждающих парасимпатическую нервную систему, которые используются для лечения глаукомы (повышенного внутриглазного давления) и других заболеваний);
– солей лития (группа препаратов, используемых для лечения некоторых психических заболеваний);
– антиконвульсантов (группа препаратов, применяющиеся для предупреждения возникновения судорог).
– Уремия (самоотравление организма, возникающее в результате нарушении функции почек).
Рефлекторное слюнотечение (то есть непроизвольное выделение слюны в ответ на получение импульсов головным мозгом от различных органов) может иметь место при заболеваниях: носа, реже – почек и других органов [13, 14].
Слюннокаменная болезнь (сиалолитиаз, калькулезный сиаладенит) характеризуется образованием камней в протоках слюнных желез.
Наиболее часто встречается в подчелюстных железах (83 %), реже – в околоушных (10 %) и подъязычных (7 %).
1. Нарушение минерального, главным образом, кальциевого обмена.
2. Гипо- и авитаминоз А.
3. Нарушения секреторной функции и хроническое воспаление слюнной железы.
Сиалоз – это билатеральные рецидивирующие, невоспалительного и неопухолеподобного характера изменения.
1. Болезни эндокринной системы;
2. Нарушение обменных процессов в организме;
3. Заболевания пищеварительного тракта;
4. Некоторые аллергические заболевания;
5. Остеохондроз шейного отдела позвоночника.
6. Опухоли, различные по своему морфологическому строению малых и больших слюнных желез [15, 16].
Причины появления опухолей слюнных желез до конца не выяснены. Предполагается возможная этиологическая связь опухолевых процессов с предшествующими травмами слюнных желез или их воспалением (сиаладенитами, эпидемическим паротитом), Существует мнение, что опухоли слюнных желез развиваются вследствие врожденных дистопий. Есть сообщения относительно возможной роли онкогенных вирусов (Эпштейна-Барр, цитомегаловируса, вируса герпеса) в возникновении опухолей слюнных желез.
Количество, возраст и гендерное распределение людей, находившихся на амбулаторном лечении, n ( %)
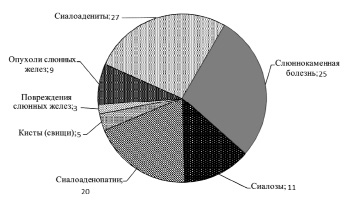
Распределение пациентов с заболеваниями слюнных желез с учетом нозологической формы патологии, n (чел.)
Опухоли слюнных желез в процентном соотношении распределены следующим образом: 80 % – gl.parotis, 10 % – gl.submandibularis, 9 % – малые слюнные железы, 1 % – подъязычная слюнная железа [17, 18, 19].
Лечение слюнных желез
Лечебные мероприятия при сиалоадените могут осуществляться как в условиях стационара, так и в поликлинике, что определяется тяжестью течения заболевания, комплексом лечебных методов и зависит от объема терапевтических и хирургических мероприятий, а также социально-бытовых условий пациента. Лечение больных с хроническими сиалоаденитами в стадии обострения в большинстве случаев проводится в условиях стационара и направлено на купирование острых воспалительных явлений в СЖ и предупреждение развития осложнений. Основная роль отводится антибиотикотерапии. При воспалительных заболеваниях СЖ в процесс активно вовлекается лимфатическая система. В нее из очага воспаления всасываются продукты распада клеток и нарушенного метаболизма, патогенные микроорганизмы, которые не только сохраняются, но и размножаются в лимфатических узлах с образованием токсических продуктов. Однако не все антибактериальные препараты, применяемые при воспалительных заболеваниях СЖ, обладают лимфотропным действием. Поэтому в настоящее время используется методика регионарного лимфотропного введения препаратов в область сосцевидного отростка, что позволяет снизить суточные дозы антибиотиков с одновременным увеличением терапевтической концентрации лекарственных средств в тканях и жидкостях организма [20–23].
У больных с хроническими сиалоаденитами в стадии ремиссии наибольший эффект отмечается при применении комплекса лечебных мероприятий, направленных на решение следующих задач: повышение неспецифической реактивности организма и коррекцию нарушенного иммунитета; улучшение трофики СЖ и стимуляцию ее функции; предупреждение рецидивирования воспалительного процесса (комплекс лечебных мероприятий проводится в зависимости от периода заболевания – обострения или ремиссии); приостановление нарастания склерозирования стромы и дегенеративных изменений в паренхиме; снижение токсического воздействия на организм системных заболеваний, характерных для каждой формы хронического сиалоаденита; с этой целью больных следует направлять к профильным специалистам для проведения лечения [24–26].
Независимо от формы заболевания, стадии и активности процесса лечение начинают с ликвидации хронических очагов воспаления (санации полости рта, ЛОР-органов и др.). Выбор лечебных мероприятий осуществляется с целью воздействия на патогенетические звенья функционального и морфологического характера, определяемые у больных хроническим сиалоаденитом [27–29].
Методы лечения довольно разнообразны по комплексу лекарственных средств и способу их применения.
С целью повышения иммунитета успешно применяются поливитамины, нуклеинат натрия, а также метод интраканального УФ-облучения протоков СЖ с использованием гибких световодов (с помощью малогабаритного локального УФ-облучателя «Яхонт»). В весенне-осенний период усиливается риск обострения хронических сиалоаденитов, поэтому коррекцию иммунитета в это время года целесообразно проводить в виде профилактической терапии. Большое значение необходимо придавать условиям жизни больного: правильному и регулярному питанию, разумному сочетанию режима труда и отдыха, аутотренингу, гимнастике. Положительные результаты лечения наблюдаются при использовании лекарственных препаратов растительного происхождения: настойки календулы, сока подорожника, сиропа шиповника, экстракта чабреца [30].
С целью нормализации нарушенного обмена нуклеиновых кислот, наблюдаемого преимущественно у больных интерстициальным сиалоаденитом, широко применяются стафилококковый анатоксин, бактериофаг, инъекции РНК-азы, электрофорез с ДНК-азой, Продигиозан. В качестве мембраностабилизатора назначается a-токоферол, регулирующий нарушенные антиокислительные процессы. Новокаиновая блокада, предложенная А.В. Вишневским, используется с целью нормализации трофических процессов в железе. Наиболее выраженно ее положительный эффект отмечается в сочетании с компрессами диметилсульфоксида и гепарина натрия. Гипертермическая реакция кожных покровов на месте введения 0,5 % раствора Новокаина сохраняется в течение 2–3 сут, поэтому рекомендуется проводить блокаду 1 раз в 2–3 дня. Тримекаиновая или лидокаиновая блокада дают менее выраженный гипертермический эффект. Всего на курс назначают 5—10 блокад в области каждой СЖ, чередуя стороны при двустороннем процессе. Димексид улучшает тканевую микроциркуляцию, оказывает аналгезирующее, бактериостатическое действие, особенно при внутрипротоковом введении 30 % раствора. Галантамин (0,5–1,0 % раствор) в виде подкожных инъекций с целью улучшения секреторной активности железы показан у больных интерстициальным сиалоаденитом и сиалодохитом. Раствор пирогенала улучшает трофику и функцию СЖ, приостанавливает развитие рубцов и спаек, в связи с чем рекомендуется к применению у больных с паренхиматозным сиалоаденитом [31].
При обострении процесса в комплекс лечебных мероприятий следует включать парентеральное введение протеаз, криохирургию, магнитотерапию СЖ и верхнего шейного симпатического ганглия. Внутрипротоковое введение протеаз может привести к еще большему обострению процесса. У больных с обострившимся паренхиматозным сиалоаденитом положительные результаты наблюдаются при использовании ингибитора протеаз Контрикала, который приводит к быстрому купированию сиалоаденита, а при синдроме Шегрена – к улучшению секреции. Положительный эффект отмечается после введения в протоки околоушных слюнных желёз лиофилизированного панкреатического сока, суспензии цинк-инсулина, витамина А и масла шиповника.
Общесоматические заболевания, в большинстве случаев диагностируемые у пациентов с сиалоаденитами, оказывают на паренхиматозные органы, в том числе и на СЖ, токсическое воздействие и приводят к изменению их гемодинамики, вследствие чего возникает нарушение микроциркуляции органа. Указанные процессы определяют сущность хронического воспаления, приводя к развитию фиброзных и склеротических изменений и ксеростомии. С учетом этого факта больным с сиалоаденозами и хроническими формами сиалоаденитов следует проводить инфузионную терапию с использованием гемодеза и реополиглюкина. Причем раствор гемодеза можно использовать как в виде наружных блокад (50 мл) на область СЖ в сочетании с внутривенными вливаниями 400 мл физиологического раствора и раствора глюконата кальция, так и внутривенно (400 мл), сочетая с электрофорезом дезоксирибонуклеазы на область желез [32].
Физиолечение широко используется у больных сиалоаденитами: при длительности заболевания не более 5 лет рекомендуется ультразвуковая терапия области СЖ; благоприятный эффект наблюдается при проведении электрофореза области СЖ с 1 % раствором лизоцима на 0,5 % растворе хлорида натрия или электрофореза с 1 % раствором аскорбиновой кислоты. Использование внутрижелезистого введения лекарственных препаратов через околоушной проток с помощью электрофореза увеличивает скорость их проникновения в 3 раза; лазеротерапия усиливает регионарное кровообращение в СЖ, что позволяет значительно удлинить периоды ремиссии [33].
Применение внутрипротокового лазерного облучения дает более сильный лечебный эффект и способствует уменьшению размеров полостей при паренхиматозном сиалоадените; положительные результаты дает использование переменного магнитного поля на область СЖ; аксонотерапия – электростимуляция активных точек в области околоушных СЖ – эффективна при лечении больных с паренхиматозным паратитом; воздействие гелиево-неоновым лазером на область пораженной СЖ (курс лечения составляет 10 процедур) позволяет нормализовать вязкость и рН слюны, а также купировать воспалительный процесс в более короткие сроки. Одновременно с этим у больных отмечается улучшение общего состояния, нормализация сна и исчезновение болевого синдрома [34].
Сложности диагностики и лечения заболеваний СЖ обусловливают необходимость диспансеризации таких больных. Реабилитация больных с заболеваниями СЖ (медицинская, социальная, профессиональная) должна включать 4 периода: обследование, установление диагноза и стадии заболевания, проведение лечения соответственно этим стадиям, контроль и лечение в последующем периоде [35].
Результаты исследования и их обсуждение
Знания причин и способов лечения заболеваний слюнных желез позволят назначить врачу-стоматологу комплексное лечение для каждого индивидуального больного. Наиболее частой причиной заболевания слюнных желёз является воспалительно эпидемический характер вирусной или бактериальной природы и поражают чаще всего околоушные слюнные железы.
Таким образом, проведен анализ научной литературы, а также имеющихся сведений о слюнных железах и возможных их патологиях можно сделать вывод что наиболее частой причиной заболевания слюнных желёз является воспалительно эпидемический характер вирусной или бактериальной природы и поражают чаще всего околоушные слюнные железы. Лечения отводится консервативному купированию воспаления слюнных желёз основная часть которого отводится на антибиотикотерапию.