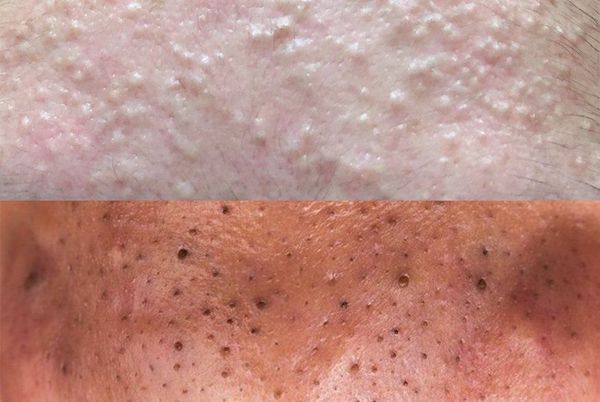
Как выглядит угорь под микроскопом
Что вы творитеБьюти-блогеры рассматривают всё
под микроскопом
Прыщи, поры и глиттер в многократном увеличении
Каждый день в интернете происходят вещи, от которых хочется то ли смеяться, то ли плакать. Неизбежно назревает вопрос: что вы творите?
Видео с гипнотическим для многих процессом выдавливания прыщей остаются востребованным жанром на ютьюбе. Однако пока этот формат вместе с доктором Сандрой Ли перемещался на телевидение, бьюти-сообщество не стояло на месте. В прошлом году блогер Тина Йонг сняла несколько видео, в которых рассматривала свою кожу под микроскопом, нанося при этом косметику. Самым популярным стал ролик с макияжем, набравший больше шести миллионов просмотров.
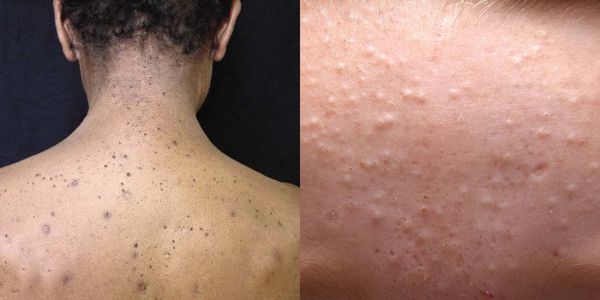
После этого блогеры начали рассматривать под микроскопом всё: оригинальную и поддельную продукцию известных брендов, собственный маникюр, поры, акне, корни волос, «Биг Мак». В общем, если такие манипуляции вас успокаивают и расслабляют, к вашим услугам десятки видео — с увеличением экспериментируют многие бьюти-блогеры, включая звёзд вроде Manny Mua.
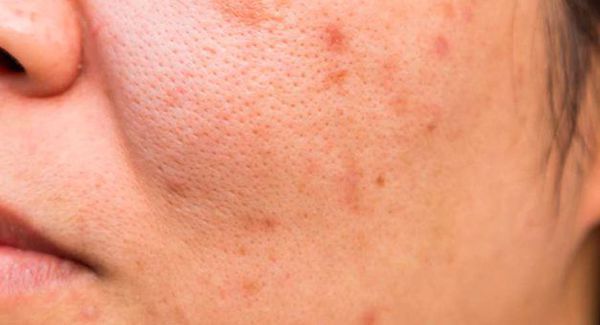
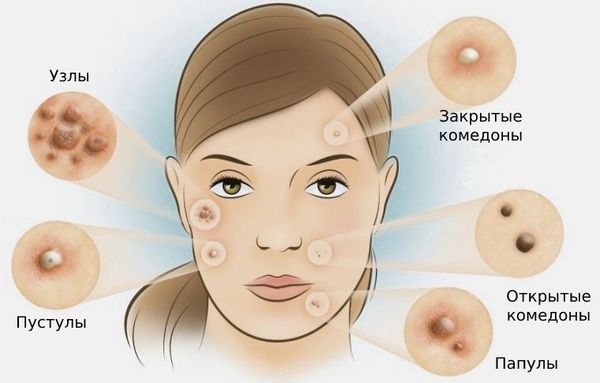
Виды акне
Неправильное питание, плохая экология, авитаминоз, гормональный сбой и ряд других факторов существенно продлевают срок активности сальных желез, увеличивая вероятность появления угревой болезни (акне) у людей разных возрастов.
Наиболее распространенные места для высыпаний – лицо, грудь и спина.
При этом характер и внешний вид акне может быть различным. Рассмотрим подробнее, как бывают виды и в чем особенность каждого из них.
Нормальный волосяной фолликул
Больше информации про лечение акне в нашей клинике:
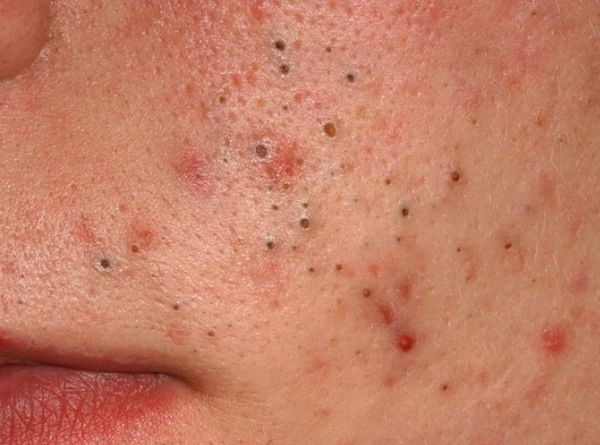
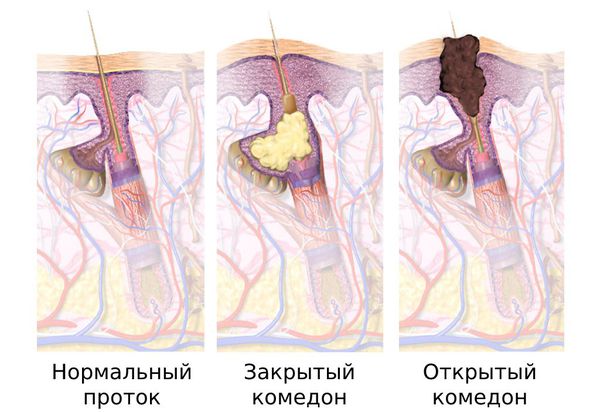
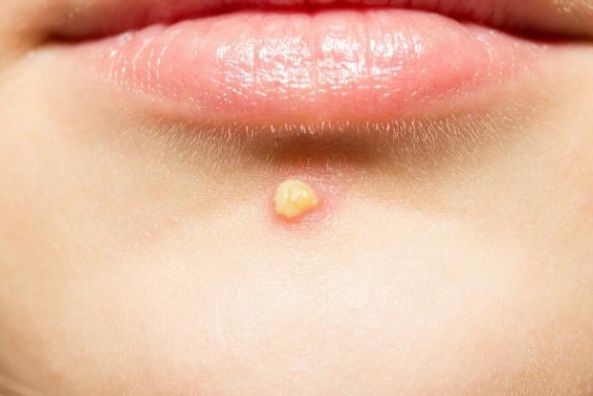
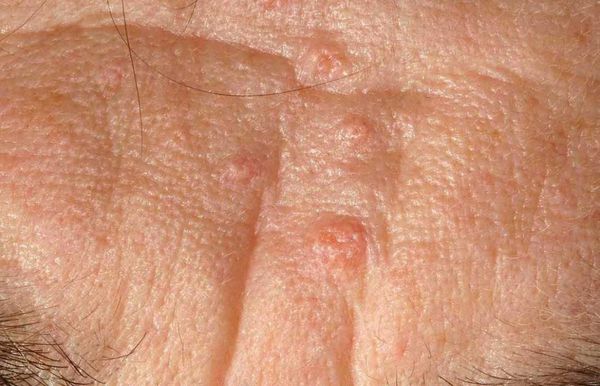
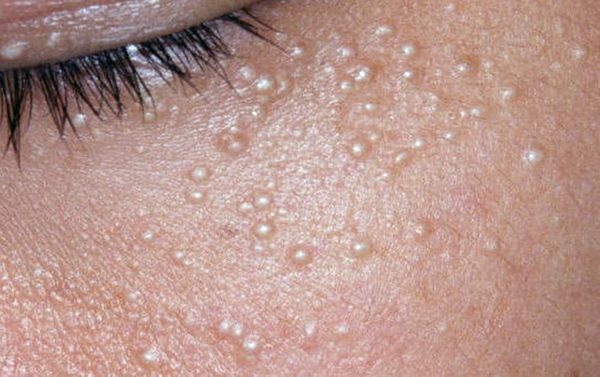
Комедоны
Комедон представляет собой волосяной фолликул, который стал забиваться кожным салом и мертвыми клетками кожи. Бывают микрокомедоны, закрытые и открытые комедоны.
Закрытые комедоны – это белые угри диаметром около 0,5-2 мм, не имеющие свободного контакта с поверхностью кожи (воспалительные процессы не выражены). При сдавливании содержимое проблемно выделяется. Они часто воспаляются с образованием прыщей.
Закрытые комедоны развиваются в открытые комедоны за счет увеличения объема кожного сала. При открытых комедонах (черных угрей) устья волосяных фолликулов расширены.
Черный цвет появляется за счет продукта окисления тирозина (меланина). В случае сдавливании содержимое с легкостью выделяется из открытых комедонов.
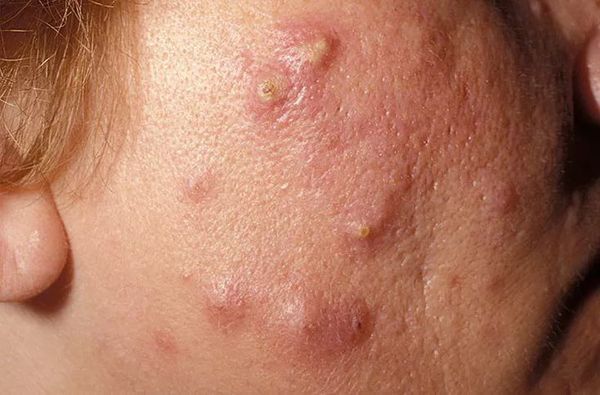
Папулы
Папулы – это плотные образования розоватого или красноватого оттенка на коже в виде плоских или конусообразных прыщей. По сути, папулы являются результатом воспаления сальной пробки. Прикасаться к ним больно. Опасность заключается в том, что гной сосредоточен в глубоких слоях эпидермиса. Это затрудняет лечение, может стать причиной появления рубцов.
Пустулы
Пустулы – другая разновидность воспаленного прыща. Визуально они напоминают жировики, вокруг бугра отмечено покраснение. Диаметр пустул – 2-5мм.
Пустула может появляться из папулы. Главное отличие – выход гноя наружу (в виде белой точки). Сдирать или выдавливать их опасно, поскольку могут остаться шрамы или развиться темные пятна.
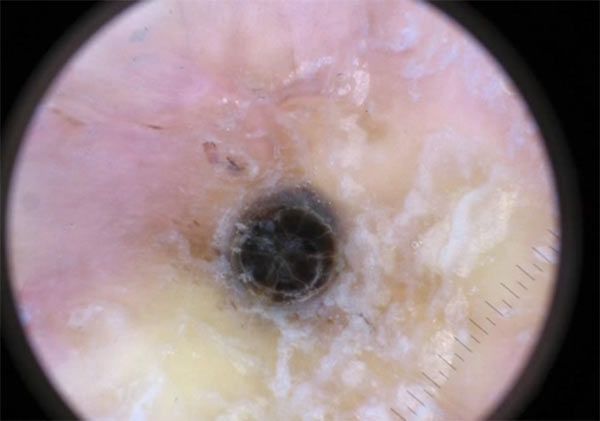
Посмотрите на свой прыщ изнутри
Молниеносные угри
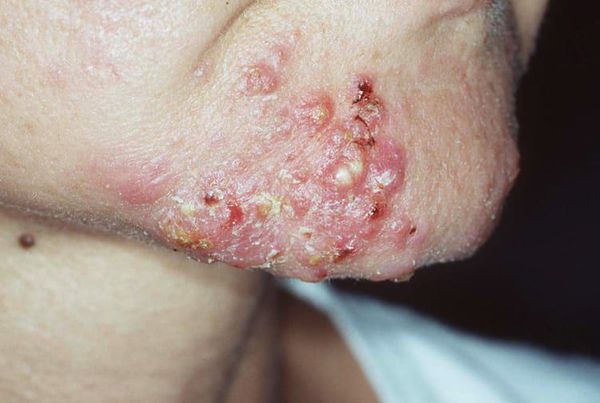
Молниеносные угри – редкая, но тяжелая форма угревой болезни, которая характеризуется резким началом, появлением язвенно-некротических элементов. Участки поражения обширны, затрагивают не только лицо, но и тело. При такой патологии требуется незамедлительная помощь врача.
Узловатокистозные угри
Узловатокистозные угри – разновидность патологии, которая проявляется появлением на лице и теле глубоких инфильтративных элементов или гнойных полостей. Очаги поражения могут затрагивать даже нехарактерные для прыщей участки, к примеру, кожу живота и нижних конечностей. У многих людей узловатокистозные угри сопровождаются появлением гипертрофических и келоидных рубцов.
Инверсные угри
Инверсные угри – форма акне, возникающая после окончания полового созревания за счет функционирования апокриновых желез. Такие угри сопровождаются развитием вторичного воспалительного процесса в апокриновых железах с формированием и вскрытием подкожных инфильтратов в подмышечных впадинах, в области промежности и пупка.
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 5 лет.
Определение болезни. Причины заболевания
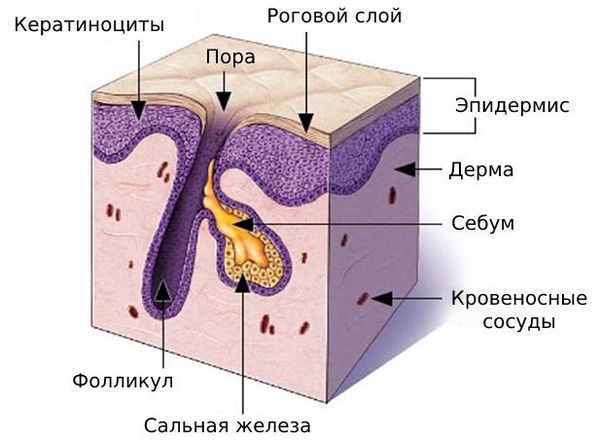
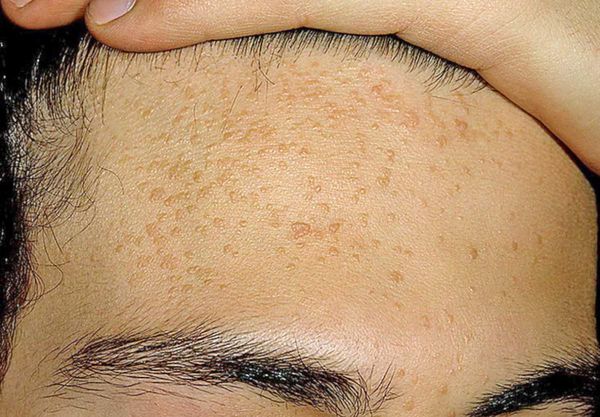
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой «пробки», которая заполняет сально-волосяной проток.
Факторы риска
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Симптомы комедонов
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
Американская академия дерматологии выделяет четыре степени тяжести акне:
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
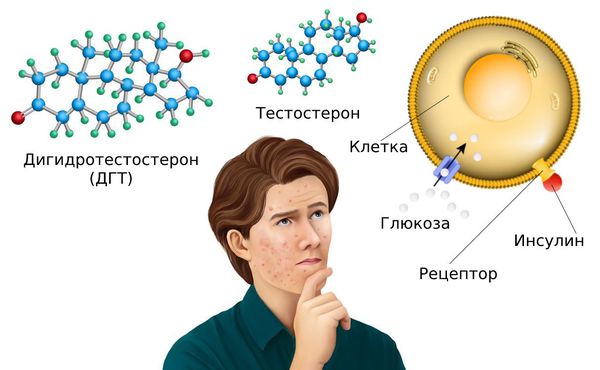
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Классификация и стадии развития комедонов
Комедоны бывают закрытыми и открытыми.
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут «прорваться» на поверхность кожи и увеличивают давление внутри.
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
Осложнения самолечения
Пациенты часто пытаются самостоятельно «выдавить» комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
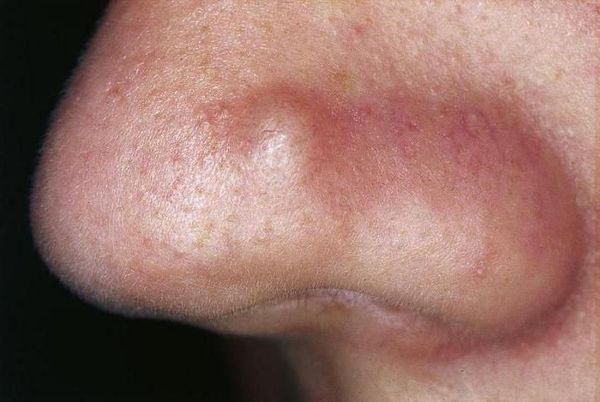
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
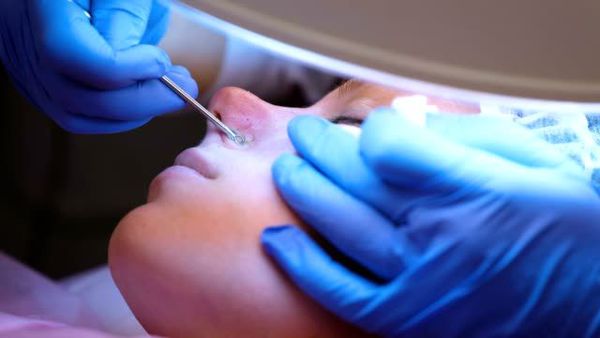
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.
Меры профилактики появления комедонов:
 masterok
masterok
Мастерок.жж.рф
Хочу все знать
Как-то раз в 2014 году учёные направили мощный электронный микроскоп на поверхность человеческого лица и с тех пор не перестают вопить: в высоком разрешении среднестатистическая человеческая физиономия похожа на лунный ландшафт, и в наших порах, прямо сейчас, живут крошечные паукообразные, ныне известные как «demodex brevis».
Да-да, в порах. Исследователи установили, что 100% людей носят в своих лицах огромные колонии микроскопических пауков.
Эти клещи, которых насчитывают около 48 000 видов, являются родственниками пауков и скорпионов. Около 65 видов относятся к роду Демодекс (Demodex), и два из них: Demodex folliculorum и Demodex brevis живут только на теле человека. Они были открыты в 1841 году учеными, которые изучали прыщи на лице пациентов под микроскопом, когда заметили объекты, похожие не червей с головой и лапками.
Предыдущие исследования показывали, что клещи живут на коже около 10—20% взрослых людей, но коллективом исследователей Университета штата Северная Каролина во главе с Меган Томмес (Megan Thoemmes) был поведён ряд тестов, в ходе которых у 100% всех взрослых были обнаружены следы ДНК по крайней мере одного вида Demodex.
Клещи рода Demodex микроскопические, достигают 0,3—0,4 мм в длину. Размер позволяет им легко попадать в поры кожи человека, на волосяном фолликуле может разместиться один D. folliculorum и несколько D. Brevisв сальной железе. В среднем тело взрослого человека имеет около 5 миллионов волосяных фолликулов.
Эти клещи являются нашими самыми распространенными эктопаразитами, то есть они обитают на поверхности нашего тела и встречаются у людей разной этнической принадлежности. Клещи не наследуются при рождении и они скорее всего передаются при прямом контакте. Исследования показали, что с возрастом шансы того, что у вас обитает Демодекс, увеличиваются. Большую часть времени они находятся у нас в волосах, на веках, носу, щеках, лбу и подбородке. Как правило, они предпочитают жирную кожу, а не сухую, что объясняет их большую распространенность летом, когда увеличивается производство кожного сала.
Большую часть времени клещи питаются кожным жиром и клетками, которые выстилают фолликулы. Кроме того они передвигаются в темноте и занимаются сексом, а также выделяют отходы жизнедеятельности когда умирают. Если услышав данный рассказ, вы кинулись в ванную за антимикробными средствами и мылом, не стоит спешить.
По большей части эти клещи являются безвредными. Они помогают нам избавляться от бактерий и других микробов в фолликулах. Однако, как и любые микроскопические жители нашего тела, популяция клещей Демодекс начинает увеличиваться до вредных для здоровья размеров, когда наши защитные силы ослаблены.
Исследователь Кевин Кавана (Kevin Kavanagh) выяснил, что у людей с розацеей более высокий уровень этих клещей, чем у людей с нормальной кожей. Есть предположения, что бактерия Bacillus oleronius провоцирует иммунную реакцию у тех, кто страдает от этого заболевания, что вызывает воспаление.
В настоящее время антибиотики, выписываемые при розацее, убивают бактерии, но не самих клещей. Также есть свидетельства некоторых улучшений приприменении масла чайного дерева и препарата метронидазола.
Для сбора клещей, исследователи, как правило, используют липкую ленту, накладываемую на кожу человека, что позволяет вытащить их; выдергивание волос с помощью пинцета или соскребание кожи. В исследовании американских учёных был применён другой метод. Производилось сжатие кожи на носу, затем собирался выделившийся кожный жир. Затем образец переносили в минеральное масло, после чего проводили его генетический анализ.
Анализ клещей на генетическом уровне может дать информацию об их видовом разнообразии и подсказать, где и когда клещи впервые поселились на человеке. Учёные надеются продолжить своё исследование в различных регионах мира для того, чтобы выяснить, являются ли клещи вездесущими и, если да, то как они изменяются в зависимости от региона.
Чесотка: симптомы и лечение, как выглядит (фото)
Чесотка – распространенная заразная болезнь паразитарного характера. Она представляет собой сыпь на теле, причина которой чесоточный клещ (зудень). Проявляется болезнь в виде зуда (особенно вечером и ночью), а также рядом изменений на коже.
Чесотка встречается очень часто. Заразиться может любой, независимо от его статуса. Каждый год фиксируется в среднем 300 миллионов случаев заражения.
Причины появления
Причина появления поражений – паразит Sarcoptes scabiei. Переносить его может любое живое существо, которое подверглось заражению. И чем больше поражений на теле больного, тем выше риск, что он может кого-то заразить.

Заражение осуществляют самки и личинки. Самка обитает в коже. В дневное время она неактивна, но вечером она активно прогрызает ходы, размножается, питается и выделяет продукты переработки. Следовательно, самый большой риск заразиться появляется именно в вечернее-ночное время, когда клещ проявляет большую активность.
Риску подержаны все, кто контактирует с зараженным. Например:
Однако заразиться можно и при непрямом контакте. К примеру в следующих местах:
Интересно. За пределами живого организма самка способна жить до 3-х суток.
Болезнь быстро распространяется по причине того, что самка откладывает яйца, из которых вылупляются личинки. После созревания последние выползают наружу для спаривания. Самец погибает, а самка снова внедряется в кожу человека, чтобы продолжить цикл размножения и распространения.
Классификация заболевания и симптомы
Существует типичная форма сыпи с присущими ей чесоточными ходами, а также апатичные формы. К последним относятся:

Инкубационный период появляется или отсутствует в зависимости от того, подвергся ли человек заражению через личинку или через самку. В последнем случае инкубационного периода практически нет, симптомы проявляются сразу. Если личинка, с момента заражения до момента проявления первых симптомов пройдет 2 недели (это время нужно, чтобы личинка выросла).
При типичной чесотке также появляется чесоточный ход. Он представляет собой белую полосу, длиной от 5 до 7 мм. Чесоточных ход возвышается над эпидермисом. Чаще всего он образуется в следующих местах:
При стандартном заболевании ходы не образуются в следующих местах:
Причина в том, что в этих местах располагается самое большое количество сальных желез. Последние вырабатывают жир, который забивает ходы вентиляции, лишая паразитов доступа к кислороду.
Еще один симптом, когда на теле появляются небольшие плотные бугорки вокруг фолликул, так называемые папулы. Именно в них обитают личинки до момента созревания. Они предпочитают следующие места:
Есть и другие проявления:
Все эти симптомы представляют собой побочную (аллергическую) реакцию на паразитов, продукты их жизнедеятельности, повреждения ткани и размножение там бактерий.
Диагностика
Для определения клинической картины нужно сделать следующее:
Обычно болезнь определяют по следующим критериям:
Чтобы определить чесоточный ход, поражение можно покрасить йодом, маслом, содержащим минералы или просто надавить на эпидермис предметным стеклом. Это позволит блокировать доступ крови к пораженному участку и четко увидеть пораженное место. Еще его можно обнаружить с помощью дерматоскопии (во время процедуры обнаруживается и сам клещ).
К какому врачу обратиться
Если человек страдает от любых проблем с кожей, ему нужно обращаться к дерматологу.
Как лечить
Для правильного лечения нужно провести специфическую терапию с целью подтверждения чесотки. Если врач не смог определить клеща и чесоточные ходы, будет назначено пробное лечение. Кроме того профилактическое лечение назначается всем членам семьи и людям, контактирующим с больным.
Врач назначит препараты, уничтожающие клещей. Чаще всего они представляют собой:
В основе назначенных препаратов будут лежать следующие вещества:
Порой лечение включает в себя мытье с мылом или обработку кожи смягчающими мазями перед использованием препарата.
Назначить лекарство и метод лечения может только врач. Он отталкивается от следующих критериев:
Самолечение может стать причиной осложнений, апатичных форм заражения или затяжного течения заболевания.
Осложнения
Представляют собой аллергические реакции и вторичное воспаление. Все симптомы характеризуются сыпью на теле.
Профилактика
Профилактика чесотки состоит из соблюдения правил гигиены и своевременного обнаружения больных. Если человек подвергся заражению, его следует изолировать от здоровых людей. Также нужно обеззаразить все вещи, с которыми контактировал пациент.





 masterok
masterok